Brustkrebs: Anatomie, Tumorbiologie, Prognose
Eine Übersicht unserer Brustkrebsthemen finden Sie unter Brustkrebs (Mammakarzinom).
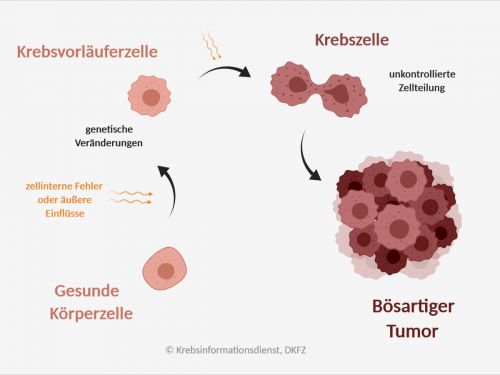
- Brustkrebs entsteht, wenn sich eine Zelle der Brustdrüse bösartig verändert, unkontrolliert vermehrt und zerstörend in umliegendes Gewebe wächst.
- Bei den meisten Patientinnen ist Brustkrebs heutzutage heilbar, da viele Tumoren früh entdeckt werden.
- Der folgende Text informiert unter anderem darüber, wie die weibliche Brust aufgebaut ist, wie Brustkrebs entsteht und wie die Erkrankung verläuft.
Aufbau und Funktion der Brust
Die weiblichen Brüste sind sekundäre Geschlechtsorgane der Frau. Das bedeutet, sie beginnen bei jungen Mädchen erst in der Pubertät zu wachsen. Auch wenn sich die Brüste von Frau zu Frau durch ihre Form äußerlich unterscheiden, sind sie stets gleich aufgebaut.
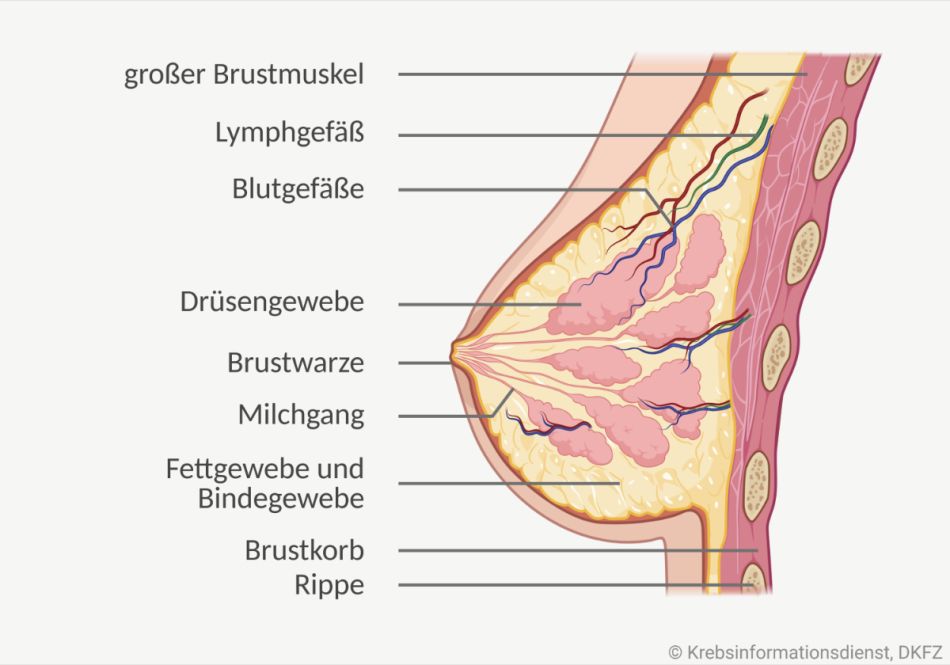
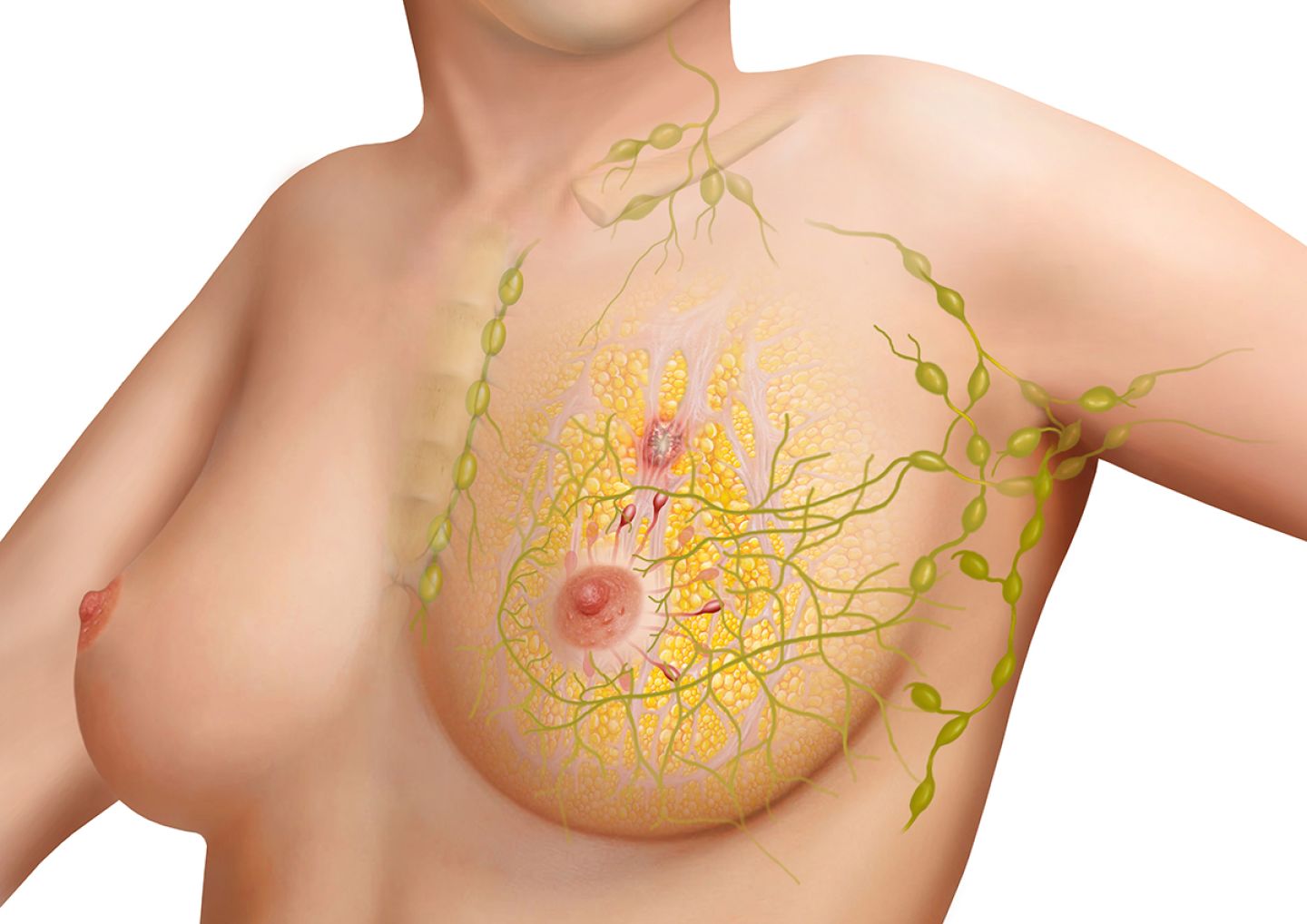
Anatomie der weiblichen Brust
Den Hauptanteil der weiblichen Brust bilden:
- Drüsengewebe
- Fettgewebe
- Bindegewebe
Das Drüsengewebe der weiblichen Brust besteht aus mehreren Drüsenlappen. Diese sind durch Bindegewebe voneinander getrennt, in das Fettgewebe eingelagert ist. Jeder Drüsenlappen wird aus kleineren Drüsenläppchen gebildet und geht jeweils in einen Drüsengang (Milchgang) über. Dieser mündet letztlich in der Brustwarze.
Ihre Größe und Form erhält die Brust durch das Drüsen-, Binde- und Fettgewebe sowie die Brusthaut. Wie dicht das Brustgewebe ist, bestimmt das Gewebeverhältnis: Je mehr Drüsen- und Bindegewebe eine Brust hat, desto fester ist sie – je mehr Fettgewebe sie hat, desto weicher ist die Brust.
Die weiblichen Brüste werden außerdem durchzogen von:
- Nerven
- Blutgefäßen
- Lymphgefäßen
Nerven geben Reize weiter, Blutgefäße verbinden die Brust mit dem Blutkreislauf und Lymphgefäße transportieren die Gewebsflüssigkeit ab. An die Lymphgefäße sind Lymphknoten angeschlossen. Diese kleinen ovalen Organe des Immunsystems filtern die Gewebsflüssigkeit unter anderem auf Krankheitserreger oder Tumorzellen.
Unter der Brustdrüse liegt die große Brustmuskulatur. Drüsenkörper und Muskel trennt eine Bindegewebsschicht.
Brustwarze: In der Brustwarze enden die Milchgänge. Sie ist von einem Warzenhof umgeben. Auch viele Nerven enden in der Brustwarze. Werden sie stimuliert, zieht sich die Brustwarze zusammen. Dies kann die sexuelle Erregung der Frau steigern, ist aber vor allem für das Stillen wichtig.
Funktion der Brust: Bildung von Muttermilch
Die weiblichen Brüste haben die Aufgabe, nach der Geburt und während der Stillzeit eines Kindes die Muttermilch zu bilden und so das Neugeborene zu ernähren.
Die Muttermilch wird im Drüsengewebe gebildet – genauer gesagt in den Milchdrüsen, die sich in den Drüsenläppchen befinden. Durch die Milchgänge fließt sie in die sogenannten Milchsäckchen, die direkt vor der Brustwarze liegen. Dort sammelt sich die Muttermilch zunächst. Durch das Saugen des Babys fließt sie schließlich durch die Brustwarze ab.
Einfluss der Hormone auf die weibliche Brust
Erst mit der 1. ausgetragenen Schwangerschaft reifen die Zellen der Brustdrüse vollständig aus.
Schon während der Pubertät, wenn die Brüste wachsen und sich entwickeln, spielen weibliche Geschlechtshormone eine zentrale Rolle. Das Brustdrüsengewebe reift jedoch erst während der 1. Schwangerschaft und nach der Geburt des Kindes vollständig aus.
Durch die Hormonumstellung der Wechseljahre bildet sich das Drüsengewebe bei älteren Frauen zurück: Der Anteil des Fettgewebes nimmt zu und die Brüste werden weicher.
- Mehr zum Einfluss von Hormonen auf die Brustdrüse lesen Sie im Abschnitt Rolle von Hormonen bei der Entstehung von Brustkrebs.
Wie entsteht Brustkrebs?
Brustkrebs entsteht, wenn sich eine Zelle in der Brust bösartig verändert, unkontrolliert vermehrt und zerstörend in umliegendes Gewebe wächst. Auslöser sind in der Regel Veränderungen im Erbgut oder Fehler beim Ablesen der Erbinformation.
Viele Genveränderungen repariert die betroffene Zelle selbst, sie stirbt ab oder wird vom körpereigenen Immunsystem beseitigt. Teilt sich eine fehlerhafte Zelle jedoch ungebremst weiter, kann Brustkrebs entstehen.
Wenn sich Zellen der Brustdrüse zu Krebszellen entwickeln, geschieht dies oft schrittweise, denn Krebs entsteht nicht von jetzt auf gleich.
Wieso entsteht Brustkrebs?
Die genauen Ursachen von Brustkrebs sind oft unklar.
Warum Brustkrebs entsteht, ist bei vielen Frauen letztlich unklar. Für gewöhnlich entstehen die Genveränderungen, die Brustkrebs fördern oder auslösen zufällig, wenn sich Zellen der Brustdrüse fehlerhaft teilen. Aber auch durch äußere Einflüsse kann es zu dauerhaften Schäden am Erbmaterial und damit zu Genveränderungen kommen.
Wichtig zu wissen: Wenn eine geschädigte Zelle nicht abstirbt, bleiben die Genveränderungen dauerhaft bestehen. So können sie sich im Laufe des Lebens ansammeln. Außerdem gibt es genetische Veränderungen, die das Brustkrebsrisiko erhöhen und die man von den Eltern erben kann. Eine solche erbliche Genveränderung ist bei den Betroffenen in jeder Körperzelle vorhanden.
Bei den meisten Patientinnen kann Brustkrebs aber abgesehen von einem höheren Lebensalter nicht mit bestimmten Risikofaktoren in Verbindung gebracht werden. Dennoch gibt es weitere Risikofaktoren, die Brustkrebs begünstigen – unter anderem hormonelle Faktoren.
Rolle von Hormonen bei der Entstehung von Brustkrebs
Östrogene: weibliche Geschlechtshormone
Gestagene: weibliche Geschlechtshormone
Progesteron: ein Gestagen
Frauen bilden vor den Wechseljahren weibliche Geschlechtshormone vor allem in den Eierstöcken. Das Brustdrüsengewebe reagiert auf diese Hormone – besonders auf Östrogene und Gestagene. Diese weiblichen Geschlechtshormone spielen zum Beispiel bei der Entwicklung und Funktion der Brust eine wichtige Rolle. Sie können jedoch auch begünstigen, dass Brustkrebs entsteht.
Hormone wirken als Wachstumsreiz: Östrogen und Progesteron regen Zellen der Brustdrüse an, sich zu teilen. Voraussetzung dafür ist, dass die Zellen passende Bindestellen (Rezeptoren) für die Hormone haben. Je häufiger Zellen sich teilen, desto höher ist das Risiko, dass bei der Zellteilung Genveränderungen auftreten, die letztlich zu Krebs führen.
Wenn die Krebszellen eines Brusttumors durch Hormone zum Wachsen angeregt werden, spricht man von hormonabhängigem Brustkrebs.
Nach den Wechseljahren: Auch in höherem Alter, wenn die Eierstöcke keine Hormone mehr bilden, bleibt das Brustdrüsengewebe bei den meisten Frauen empfindlich für den Einfluss von Hormonen. So können diese auch nach den Wechseljahren auf die Zellen der Brustdrüse wirken. Denn weibliche Hormone werden auch im Fettgewebe und der Nebenniere gebildet oder können durch eine Hormontherapie in den Körper gelangen.
Zum Weiterlesen
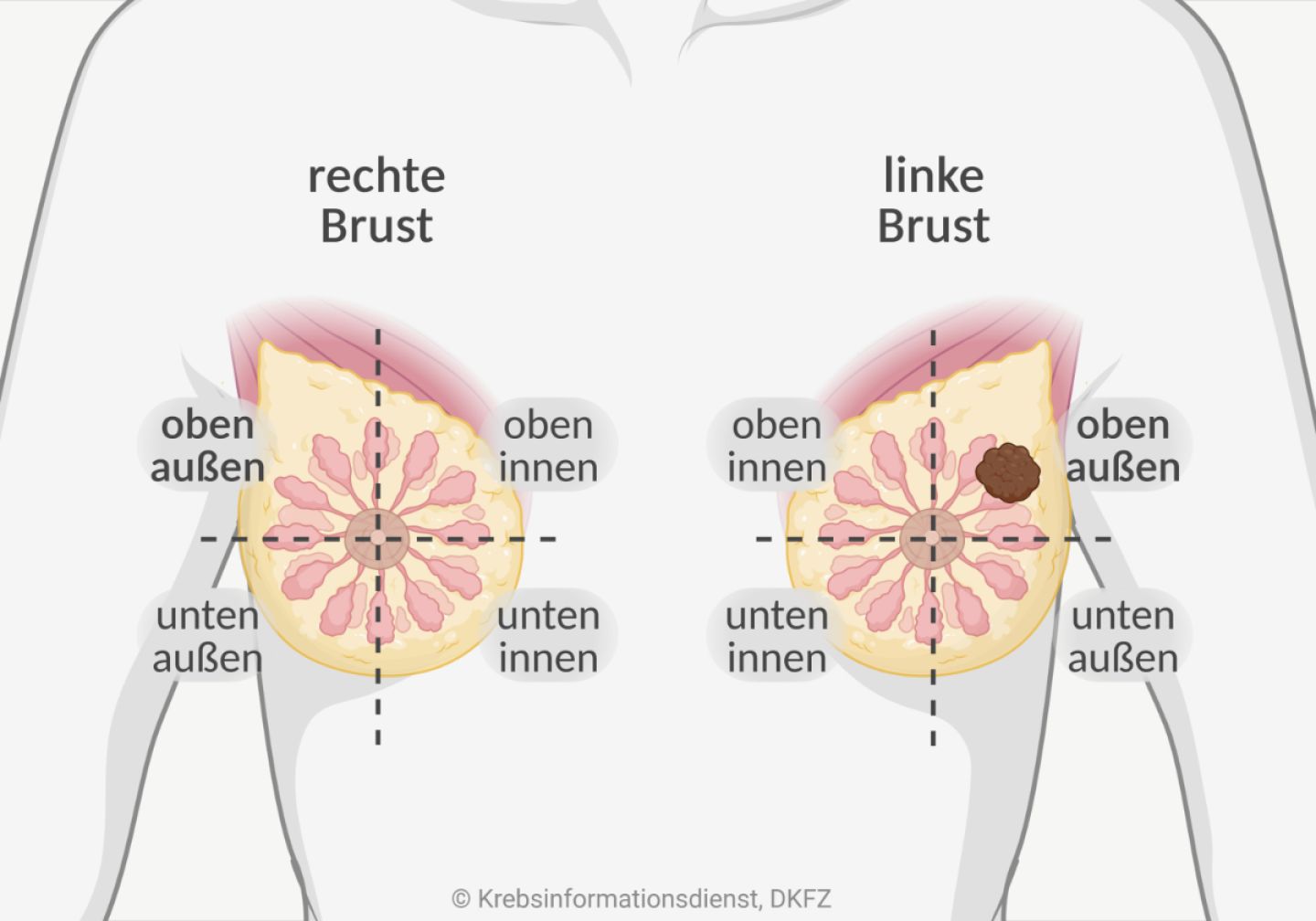
Wo entsteht Brustkrebs?
Brustkrebs kann an verschiedenen Stellen in der Brust entstehen. Außerdem gibt es unterschiedliche Gewebe und Zellarten, aus denen sich der Krebs entwickeln kann.
Um zu beschreiben, wo der Tumor in der Brust liegt, teilen Fachleute die Brust in 4 Viertel ein. Diese sogenannten Quadranten ergeben sich durch eine senkrechte und eine waagerecht gedachte Linie, die sich auf der Brustwarze kreuzen.
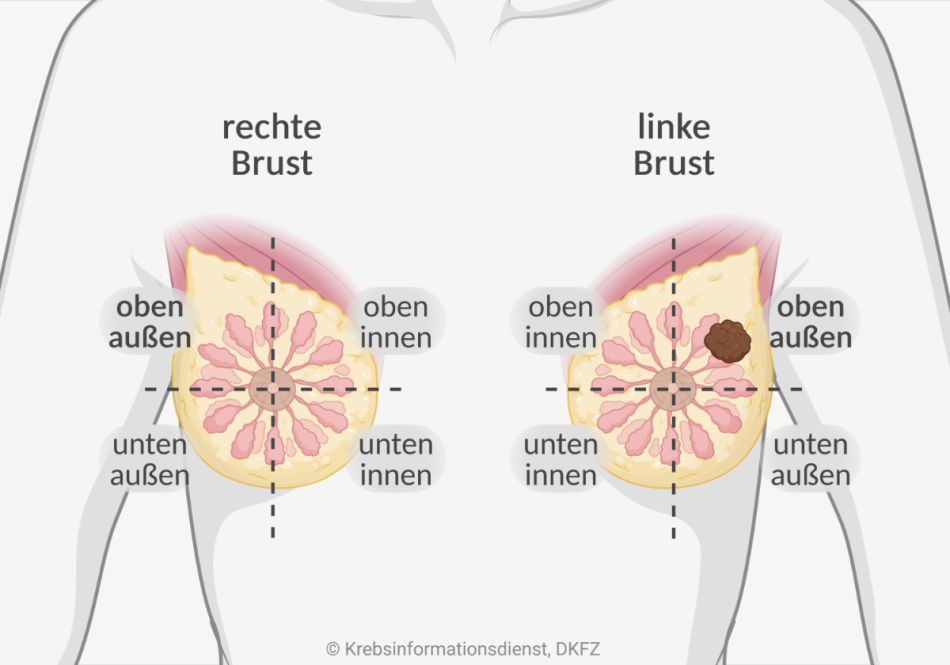
Die Brust wird in folgende Viertel (Quadranten) eingeteilt:
- oben außen
- oben innen
- unten außen
- innen unten
Doch nicht immer kann der Brustkrebs einer Patientin einem Quadranten zugeordnet werden. Es kann auch vorkommen, dass sich Tumoren an mehreren Stellen in der Brust gleichzeitig entwickeln oder der Krebs im Bereich der Brustwarze auftritt.
Brustkrebs entsteht am häufigsten oben außen: Bei den meisten Brustkrebspatientinnen entsteht der Tumor im äußeren oberen Quadranten, also dem Teil der Brust, der zwischen Achselhöhle und Schlüsselbein liegt. Darüber hinaus entsteht Brustkrebs etwas häufiger in der linken Brust als in der rechten.
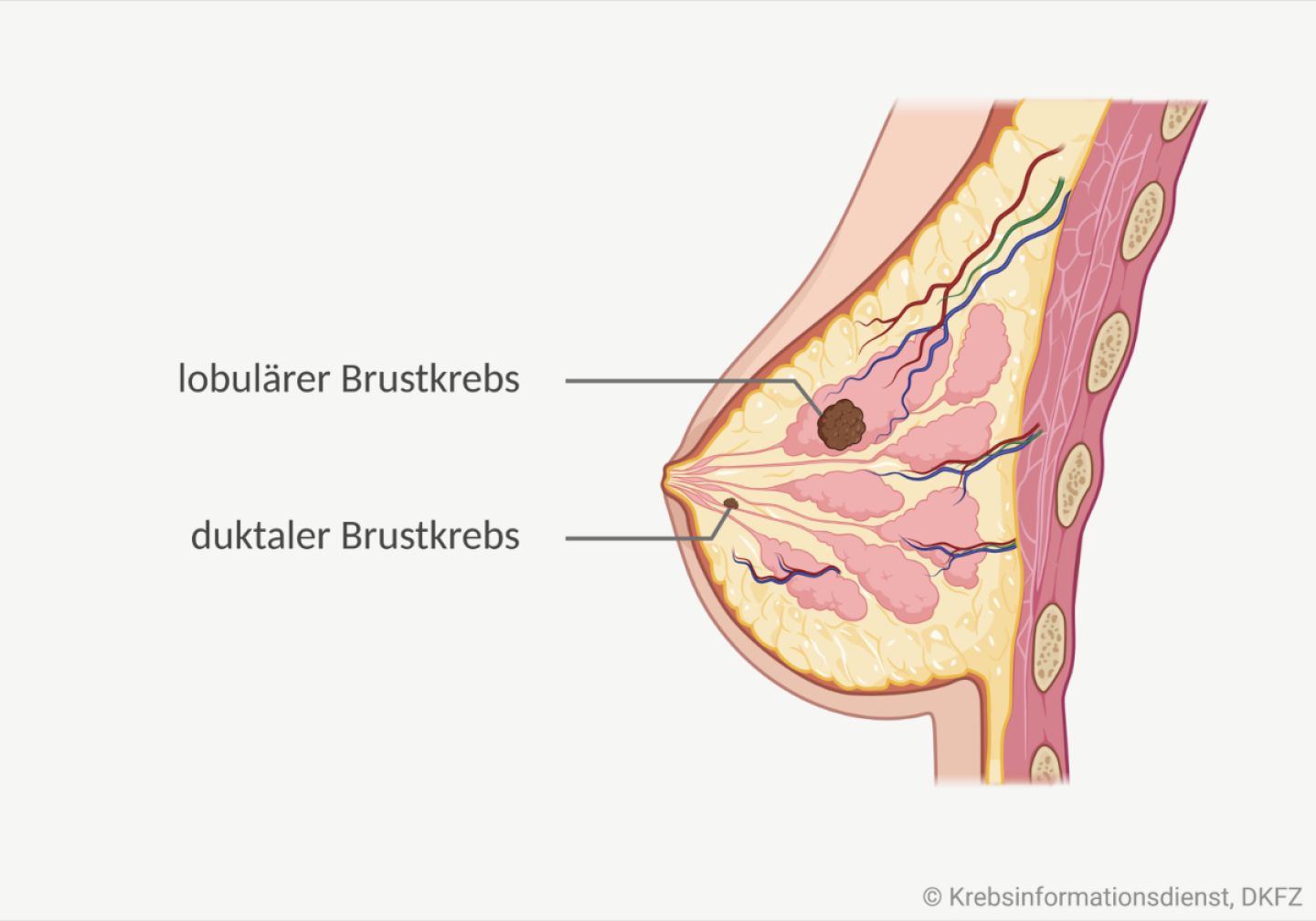
Lobulärer und duktaler Brustkrebs
Lobulus: Läppchen
Ductulus: kleiner Gang
Brustkrebs kann in verschiedenen Geweben der Brustdrüse entstehen. Entwickelt sich Brustkrebs in einem Drüsengang (Milchgang) spricht man häufig auch von einem sogenannten duktalen Brustkrebs. Tumoren, die in den Drüsenläppchen (Lobuli) entstehen, bezeichnen Fachleute als lobulären Brustkrebs.
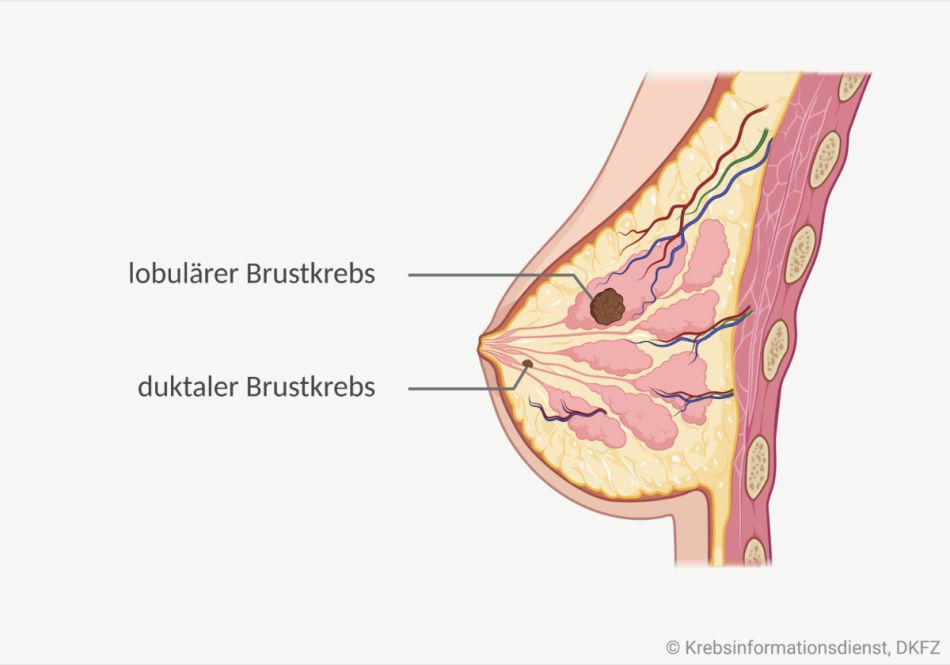
Duktaler Brustkrebs: Bei den meisten Frauen entsteht Brustkrebs in einem Milchgang der Brustdrüse. Diese Tumoren gehen von der Deckzellschicht (Epithel) des Milchgangs aus. Eine häufige Vorstufe von duktalem Brustkrebs ist das sogenannte DCIS.
Lobulärer Brustkrebs: Bösartige Tumoren, die aus dem Epithel im Drüsengewebe entstehen, lassen sich in der Mammographie meist schlechter erkennen und abgrenzen. Sie entwickeln sich außerdem etwas häufiger an mehreren Stellen oder sogar in beiden Brüsten gleichzeitig.
Misch- und Sonderformen: Darüber hinaus können sich in der Brust noch weitere bösartige Tumoren entwickeln, die aber nicht oder nicht ausschließlich von den Zellen im Drüsengewebe ausgehen. Außerdem gibt es noch Sonderformen wie etwa den entzündlichen Brustkrebs. Alle Misch- und Sonderformen sind insgesamt jedoch recht selten.
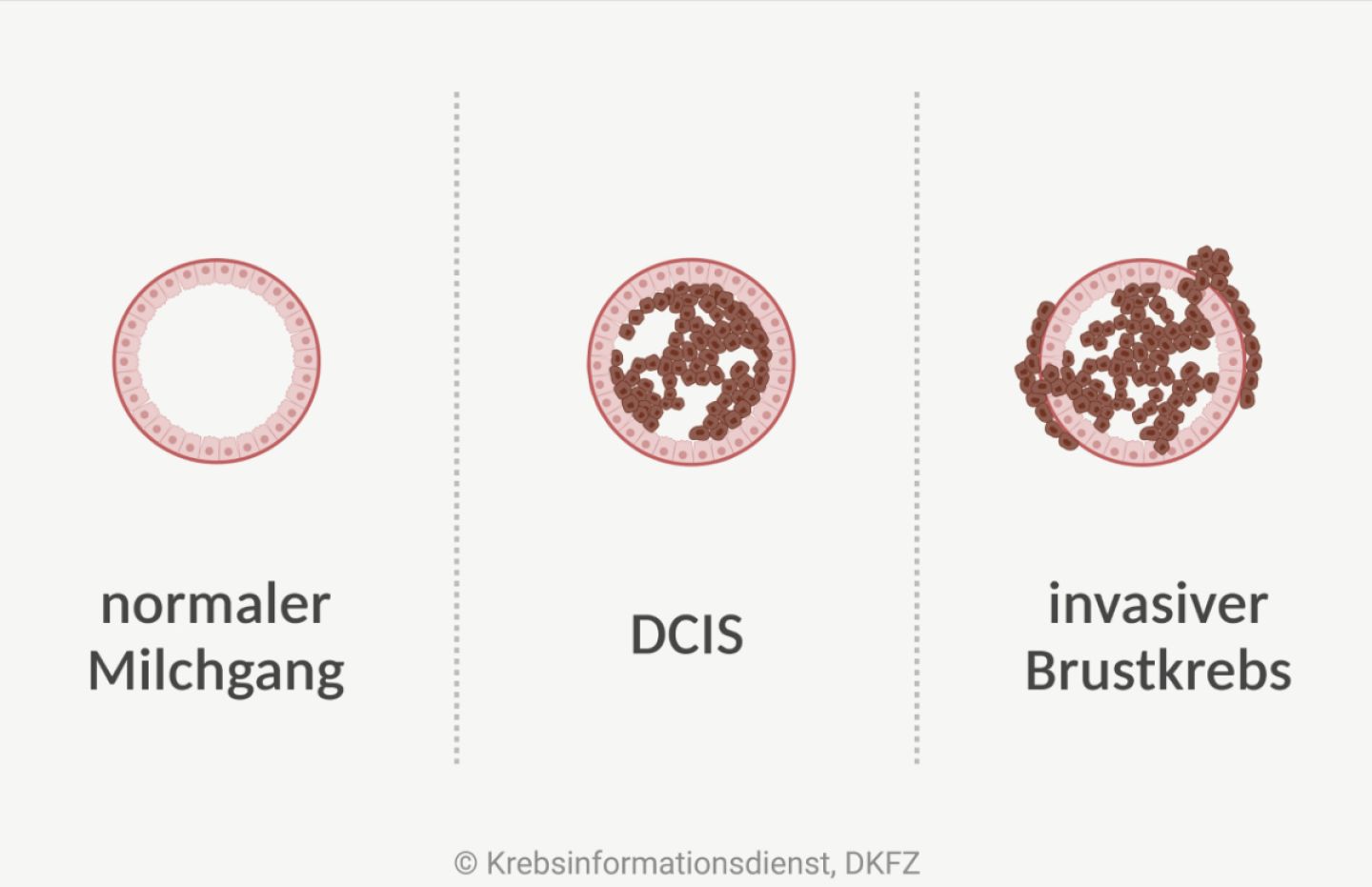
DCIS: Mögliche Vorstufe von Brustkrebs
DCIS: ein bösartiger Brusttumor, der von den Deckzellen (Epithelzellen) eines Milchgangs ausgeht und die natürliche Gewebegrenze (Basalmembran) nicht durchbricht
Ein duktales Karzinom in situ (DCIS) ist kein Brustkrebs, da es auf den Milchgang begrenzt ist und nicht zerstörend (invasiv) in umliegendes Gewebe einwächst. Die Zellen eines DCIS haben aber bereits bösartige Eigenschaften. Niemand kann vorhersagen, ob sie eines Tages die Grenze zum umliegenden Gewebe durchbrechen – und sich so zu duktalem Brustkrebs entwickeln.
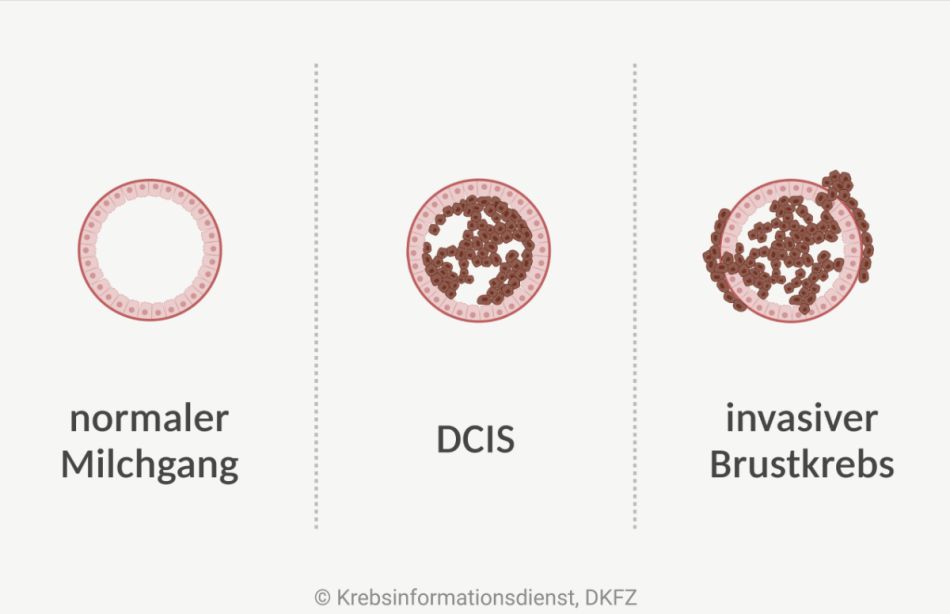
Brustkrebsrisiko eines DCIS: Fachleute gehen davon aus, dass sich ein unbehandeltes DCIS bei etwa 4 von 10 Frauen innerhalb von 10 Jahren zu einem invasiven Brustkrebs entwickelt. Duktale Karzinome in situ wachsen allerdings sehr unterschiedlich und es gibt keine Möglichkeit sicher einzuschätzen, welches DCIS harmlos bleibt und welches entartet.
Bestimmte Faktoren können dabei helfen, das Risiko einzuschätzen, ob ein DCIS zu Brustkrebs fortschreitet. Dazu gehört vor allem, wie bösartig verändert die Zellen sind und wie schnell sie wachsen. Auch weitere biologische Eigenschaften, die Größe des DCIS und andere Faktoren gehören dazu. Es handelt sich jedoch lediglich um Hinweise.
Wichtig zu wissen: Auch, wenn sich nicht jedes DCIS automatisch zu Brustkrebs entwickelt, empfehlen Fachleute meist, ein DCIS sicherheitshalber zu behandeln: Das beinhaltet eine operative Entfernung und in der Regel eine zusätzliche Bestrahlung.
Tumorbiologie von Brustkrebs
Es gibt verschiedene Arten von Brustkrebs.
Brustkrebs ist nicht gleich Brustkrebs: Die Erkrankung kann bei verschiedenen Frauen sehr unterschiedlich verlaufen. Denn die Tumoreigenschaften können sich von Patientin zu Patientin erheblich unterscheiden.
Biologische Eigenschaften von Brustkrebs
Anhand von biologischen Eigenschaften teilen Fachleute Brustkrebs in verschiedene Unterarten (Subtypen) ein, die sich beispielsweise in Folgendem unterscheiden:
- Ursprung – von welchem Gewebe und Zelltyp geht der Tumor aus?
- Bösartigkeit – wie sehr unterscheiden sich die Krebszellen von normalen Zellen? Wie aggressiv sind die Krebszellen?
- Wachstumsverhalten – wie schnell wachsen die Krebszellen?
- Hormonempfindlichkeit – haben die Krebszellen Bindestellen für Östrogen und/oder Progesteron?
- HER2-Status – haben die Tumorzellen Bindestellen für den Wachstumsfaktor HER 2? Und wenn ja, wie viele?
Die biologischen Tumoreigenschaften beeinflussen den Krankheitsverlauf, die Therapiemöglichkeiten und die Prognose einer Patientin.
Krankheitsverlauf von Brustkrebs
Ein invasiver Brustkrebs wächst zunächst örtlich in umliegendes Brustgewebe, die Haut der Brust oder in die Brustmuskulatur. Im Verlauf der Erkrankung können sich jedoch einzelne Krebszellen vom Ursprungstumor ablösen und über das Blut oder die Gewebsflüssigkeit (Lymphe) im Körper verteilen.
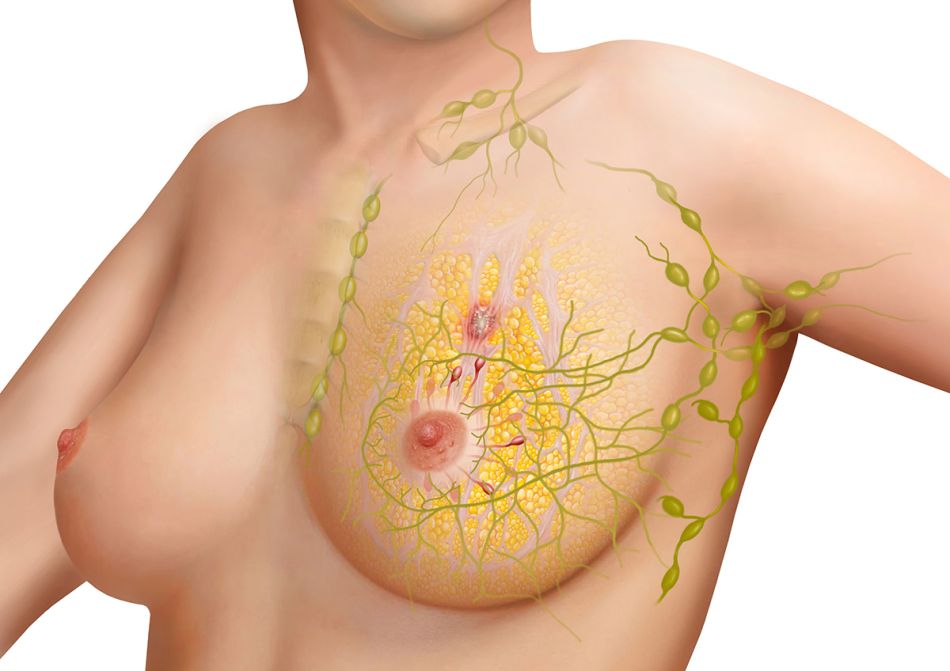
Lymphknoten filtern die Gewebsflüssigkeit unter anderem auch auf Krebszellen. Im Bereich der Brust sind sie besonders zahlreich auf dem Brustbein sowie über und unter dem Schlüsselbein – vor allem aber im Bereich der Achselhöhle.
Da der Hauptanteil der Gewebsflüssigkeit in den Achselbereich abfließt, breiten sich Tumorzellen bei den meisten Brustkrebspatientinnen zuerst in die Achsellymphknoten aus. In welche umliegenden Lymphknoten der Tumor sich ausbreitet, hängt aber auch vom Entstehungsort ab.
Wenn Brustkrebs weiter fortschreitet, kann er auch in weiter entfernte Organe streuen. Dort können die Tumorabsiedelungen zu sogenannten Fernmetastasen heranwachsen.
Wichtig zu wissen: Befallene Lymphknoten im Bereich der erkrankten Brust gelten nicht als Metastasen. Sind nur die örtlichen Lymphknoten betroffen, gilt ein Brustkrebs in der Regel immer noch als heilbar.
Tumorstadien von Brustkrebs
Grundsätzlich unterscheidet man bei Brustkrebs zwischen frühem und fortgeschrittenem Brustkrebs.
- Örtlich begrenzter Brustkrebs wird oft auch als "früher Brustkrebs" bezeichnet. Der Tumor wächst nur in der Brust und hat sich maximal in umliegende Lymphknoten ausgebreitet. Früher Brustkrebs hat also noch keine Fernmetastasen gebildet und ist daher meist heilbar.
- Fortgeschrittener Brustkrebs wird auch als metastasierter Brustkrebs bezeichnet. Denn der Tumor hat in diesem Stadium bereits Fernmetastasen in weiter entfernten Geweben oder Organen gebildet. Fortgeschrittener Brustkrebs ist in der Regel nicht heilbar – lässt sich aber meist lange kontrollieren.
Die sogenannte Stadieneinteilung gibt genau an, wie weit sich der Brustkrebs im Körper der Patientin ausgebreitet hat. Sie berücksichtigt die Größe und die Lage des Tumors, ob und wenn ja, welche Lymphknoten befallen sind und ob er Fernmetastasen gebildet hat. Mehr dazu lesen Sie unter Stadieneinteilung bei Brustkrebs.
Wichtig zu wissen: Wie schnell ein Tumor in der Brust wächst und ob er sich auf in andere Gewebe oder Organe ausbreitet, ist von Patientin zu Patientin unterschiedlich. Nicht jeder invasive Brustkrebs bildet automatisch Metastasen. Es gibt unterschiedlich aggressive Formen von Brustkrebs, die sich in ihren biologischen Eigenschaften unterscheiden.
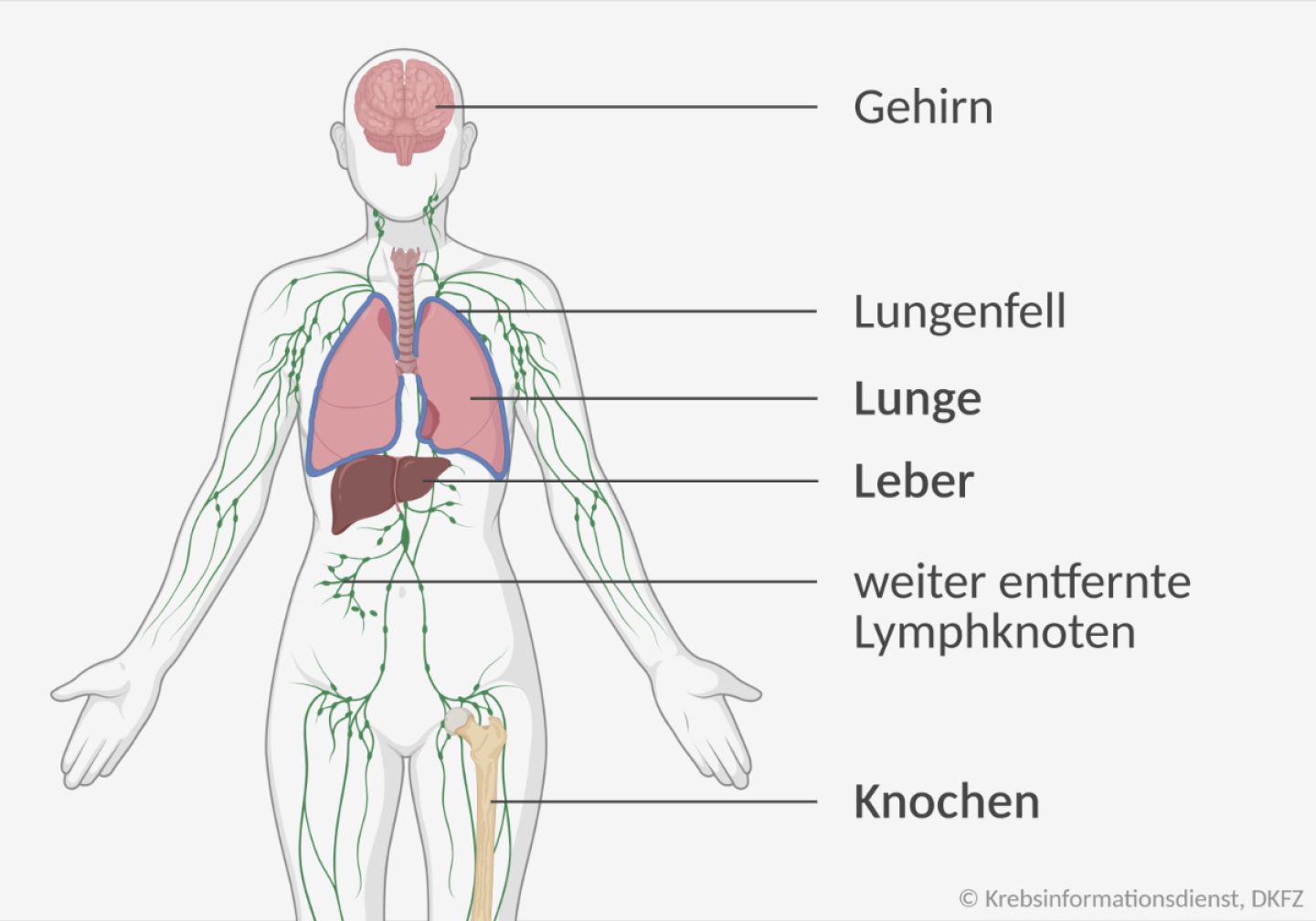
Häufige Metastasen bei Brustkrebs
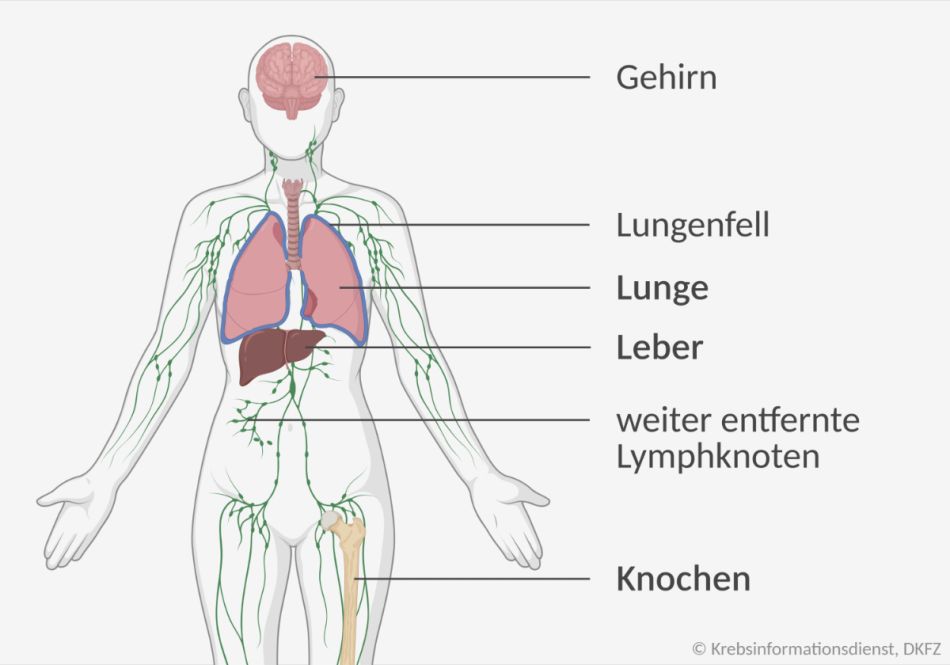
Metastasen sind Tochtergeschwülste des Brustkrebses, die in anderen, weiter entfernten Geweben oder Organen wachsen. Daher ist der Begriff "Fernmetastasen" am eindeutigsten. Befallene Lymphknoten im Bereich der Brust gelten nicht als Fernmetastasen, auch wenn manche Menschen in diesem Zusammenhang irrtümlich von "Metastasen" sprechen.
Je größer der Tumor zum Zeitpunkt der Diagnose ist, desto größer ist auch das Risiko für Fernmetastasen. Da Brustkrebs in Deutschland durch die Früherkennung oft in einem frühen Stadium erkannt wird, haben nur etwa 3 von 100 Betroffenen bereits zum Diagnosezeitpunkt Fernmetastasen. Bei etwa 20 bis 25 von 100 Brustkrebspatientinnen entwickeln sich im Verlauf der Erkrankung Metastasen.
Wie hoch das Risiko einer Patientin für Metastasen ist, hängt neben dem Tumorstadium auch davon ab, wie aggressiv der Brustkrebs wächst und um welche Unterart es sich handelt. Wohin Brustkrebs metastasiert, wird ebenfalls von der Unterart bedingt, aber auch durch die Lage und das Ursprungsgewebe.
- Hormonabhängiger Brustkrebs bildet Fernmetastasen häufig in Knochen.
- Hormonunabhängiger Brustkrebs streut häufig in die Leber oder die Lunge.
Drüber hinaus können Fernmetastasen auch in weiter entfernten Lymphknoten, im Gehirn und im Lungenfell entstehen. Metastasen in anderen Geweben und Organen des Körpers sind bei Brustkrebs eher selten. An ungewöhnlichen Orten wie etwa dem Magen-Darm-Trakt bildet vor allem lobulärer Brustkrebs häufiger Metastasen.
Wichtig zu wissen: Brustkrebs ist eine Krebsart, bei der Fernmetastasen noch lange Zeit nach der Diagnose des Ursprungstumors auftreten können. Bei Patientinnen mit hormonabhängigem Brustkrebs können sich beispielsweise auch noch über 15 Jahre nach der Diagnose Metastasen bilden. Es ist aber selten, dass Metastasen sehr spät auftreten.
Prognose: Ist Brustkrebs heilbar?
Prognose: Einschätzung des wahrscheinlichen Krankheitsverlaufs anhand vorliegender Befunde und statistischer Daten von Patientinnen mit gleicher Erkrankungssituation.
Die meisten Brustkrebspatientinnen haben eine gute Prognose. Denn Brustkrebs wird durch das sogenannte Mammographie-Screening bei vielen Frauen früh erkannt und ist dadurch in der Regel heilbar. Der Krankheitsverlauf bei Brustkrebs unterscheidet sich jedoch von Patientin zu Patientin und lässt sich nicht pauschal abschätzen.
Die individuelle Prognose einer Patientin hängt von folgenden Faktoren ab:
- Tumorstadium – wie groß ist der Tumor, wo liegt er und wie weit hat er sich ausgebreitet? Patientinnen mit örtlich begrenztem Brustkrebs haben meist sehr gute Heilungschancen.
- Tumorbiologie – in welchem Gewebe ist der Brustkrebs entstanden und welche biologischen Eigenschaften hat er? Frauen mit aggressivem Brustkrebs haben eine schlechtere Prognose.
- Alter – jüngere Patientinnen haben oft ein höheres Rückfallrisiko, da bei ihnen meist aggressivere Tumoren auftreten.
- Allgemeinzustand – Begleiterkrankungen und/oder Übergewicht können die Prognose verschlechtern.
Diese sogenannten Prognosefaktoren helfen Ärztinnen und Ärzten dabei, den wahrscheinlichen Krankheitsverlauf der jeweiligen Patientin einzuschätzen – vor allem ihr individuelles Rückfallrisiko. Eine genaue Vorhersage ist zwar nicht möglich, die Prognose aber so gut wie möglich einzuschätzen, ist wichtig für die Behandlung.
Durch verbesserte Therapiemöglichkeiten haben Brustkrebspatientinnen heutzutage deutlich bessere Heilungschancen als früher. Nach Angaben des Zentrums für Krebsregisterdaten leben von 100 Patientinnen mit Brustkrebs 5 Jahre nach der Diagnose noch etwa 79 Frauen. Rund 67 von 100 Betroffenen leben noch 10 Jahre nach der Diagnose.
Bei Brustkrebs kann ein Rückfall auch noch nach vielen Jahren auftreten. Daher geht die Nachsorge in der Regel über mindestens 10 Jahre.
Prognose bei fortgeschrittenem Brustkrebs: Metastasierter Brustkrebs ist in der Regel nicht heilbar. Patientinnen haben in dieser Situation aber oft noch viele Therapiemöglichkeiten und leben noch längere Zeit – besonders, wenn sie nur wenige Metastasen haben. Ärztinnen und Ärzte versuchen stets die Erkrankung so lange wie möglich aufzuhalten und dabei die Lebensqualität zu erhalten.
- Mehr zur Therapiemöglichkeiten in dieser Situation lesen Sie unter Brustkrebs: Behandlung bei fortgeschrittener Erkrankung.
Prognose ohne Therapie: Aus historischen Daten geht hervor, dass invasiver Brustkrebs ohne Behandlung in der Regel innerhalb weniger Jahre zum Tod der Betroffenen führt.
Quellen und Links für Interessierte und Fachkreise
Sie haben Fragen zu Brustkrebs? Wir sind für Sie da.
So erreichen Sie unsere Ärztinnen und Ärzte:
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
krebsinformationsdienst.med: Service für Fachkreise aktuell – evidenzbasiert – unabhängig
Sie betreuen beruflich Patientinnen mit Mammakarzinom und haben Fragen? krebsinformationsdienst.med unterstützt Sie bei Ihren Recherchen und vermittelt Informationsmaterial. Der Service steht Ihnen von Montag bis Freitag zur Verfügung:
- telefonisch von 8 bis 20 Uhr unter 0800 – 430 40 50
- per E-Mail an kid.med@dkfz.de (datensicheres Kontaktformular)
Quellen zum Weiterlesen (Auswahl)
Im Folgenden finden Sie eine Auswahl an Informationen und Quellen, die für die Erstellung des Textes genutzt wurden. Weitere Quellen zu Brustkrebs sowie nützliche Links finden Sie in der Übersicht zum Thema Brustkrebs und unter Brustkrebs: Adressen, Links, Broschüren, Fachquellen.
Fachbücher (Auswahl)
Alberts B., Johnson A., Lewis J., Morgan D., Raff M., Roberts K., Walter P. Molecular Biology of the Cell. Garland Science; 2014.
Alex A., Bhandary E., McGuire K.P. Anatomy and Physiology of the Breast during Pregnancy and Lactation. in: Alipour S., Omranipour R. Diseases of the Breast during Pregnancy and Lactation. Advances in Experimental Medicine and Biology. Springer Verlag. 2020:3–7. doi: 10.1007/978-3-030-41596-9_1
Bland K. I. und Copeland E. M. The Breast. Comprehensive Management of Benign and Malignant Diseases. Elsevier; 2009
Fior R., Zilhão R. Molecular and Cell Biology of Cancer. Springer Verlag; 2019. doi: 10.1007/978-3-030-11812-9
Johnson, M.C. Anatomy and Physiology of the Breast. in: Jatoi, I., Kaufmann, M. Management of Breast Diseases. Springer Verlag; 2010:1–36. doi:10.1007/978-3-540-69743-5_1
Rosen P.P. Rosen's Breast Pathology. Wolters Kluwer, Lippincott Wiliams & Wilkins; 2009.
Schem C., Jonat, W., Maass N. Maligne Tumoren der Mamma. in: Petru E., Fink D., Köchli O. R., Loibl S. Praxisbuch Gynäkologische Onkologie. Springer Verlag; 2019:1–31. doi: 10.1007/978-3-662-57430-0
Schiebler T.H., Schmidt W., Zilles K. (eds) Anatomie. Springer-Lehrbuch. Springer-Verlag Berlin Heidelberg; 1997.
Silverthorn, D. U. Physiologie. Verlag: Addison Wesley ein Imprint von Pearson Deutschland Pearson Studium Verlag; 2009.
Weinberg R. A. The Biology of Cancer. Garland Science, Taylor & Francis Group; 2007.
WHO Classification of Tumours Editorial Board. Breast tumours. International Agency for Research on Cancer; 2019. https://publications.iarc.fr/581.
Fachartikel (Auswahl)
Bloom H. J. G., Richardson W. W., Harries E. J. Natural history of untreated breast cancer (1805-1933). Comparison of untreated and treated cases according to histological grade of malignancy. Br Med J. 1962;2:213-21. doi: 10.1136/bmj.2.5299.213
Chan S., Chen J. H., Li S., Chang R., Yeh D. C., Chang R. F., Yeh L. R., Kwong J., Su M. Y. Evaluation of the association between quantitative mammographic density and breast cancer occurred in different quadrants. BMC Cancer. 2017;17:274. doi: 10.1186/s12885-017-3270-0
Collaborative Group on Hormonal Factors in Breast Cancer. Menarche, menopause, and breast cancer risk: individual participant meta-analysis, including 118 964 women with breast cancer from 117 epidemiological studies. Lancet Oncol. 2012;13:1141-51. doi: 10.1016/s1470-2045(12)70425-4
Cowell C.F., Weigelt B., Sakr R.A., Ng C.K., Hicks J., King T.A., Reis-Filho J.S. Progression from ductal carcinoma in situ to invasive breast cancer: revisited. Mol Oncol. 2013;7:859-69. doi: 10.1016/j.molonc.2013.07.005
Förnvik D., Lång K., Andersson I., Dustler M., Borgquist S., Timberg P. Estimates of breast cancer growth rate from mammograms and its relation to tumour characteristics. Radiat Prot Dosimetry. 2016;169:151-7. doi: 10.1093/rpd/ncv417
Han M. S., Khan S. A. Clinical Trials for Ductal Carcinoma In Situ of the Breast. J Mammary Gland Biol Neoplasia. 2018;23:293-301. doi: 10.1007/s10911-018-9413-3
Ignatov A., Eggemann H., Burger E., Ignatov T. Patterns of breast cancer relapse in accordance to biological subtype. J Cancer Res Clin Oncol. 2018;144:1347-1355. doi: 10.1007/s00432-018-2644-2
Pedersen R. N., Esen B. Ö., Mellemkjær L., Christiansen P., Ejlertsen B., Lash T. L., Nørgaard M., Cronin-Fenton D. The Incidence of Breast Cancer Recurrence 10-32 Years after Primary Diagnosis. J Natl Cancer Inst. 2021:djab202. doi: 10.1093/jnci/djab202
Rummel S., Hueman M. T., Costantino N., Shriver C. D., Ellsworth RE. Tumour location within the breast: Does tumour site have prognostic ability? Ecancermedicalscience. 2015;9:552. doi: 10.3332/ecancer.2015.552
Tulinius H., Sigvaldason H., Olafsdóttir G. Left and right sided breast cancer. Pathol Res Pract. 1990;186:92-4. doi: 10.1016/s0344-0338(11)81015-0. PMID: 2315217
Weitere Themen
Erstellt: 15.06.2023
Herausgeber: Deutsches Krebsforschungszentrum (DKFZ) │ Autoren/Autorinnen: Internet-Redaktion des Krebsinformationsdienstes. Lesen Sie mehr über die Verantwortlichkeiten in der Redaktion.
Aktualität: Wir prüfen alle Inhalte regelmäßig und passen sie an, wenn sich ein Aktualisierungsbedarf durch Veröffentlichung relevanter Quellen ergibt. Lesen Sie mehr über unsere Arbeitsweise.