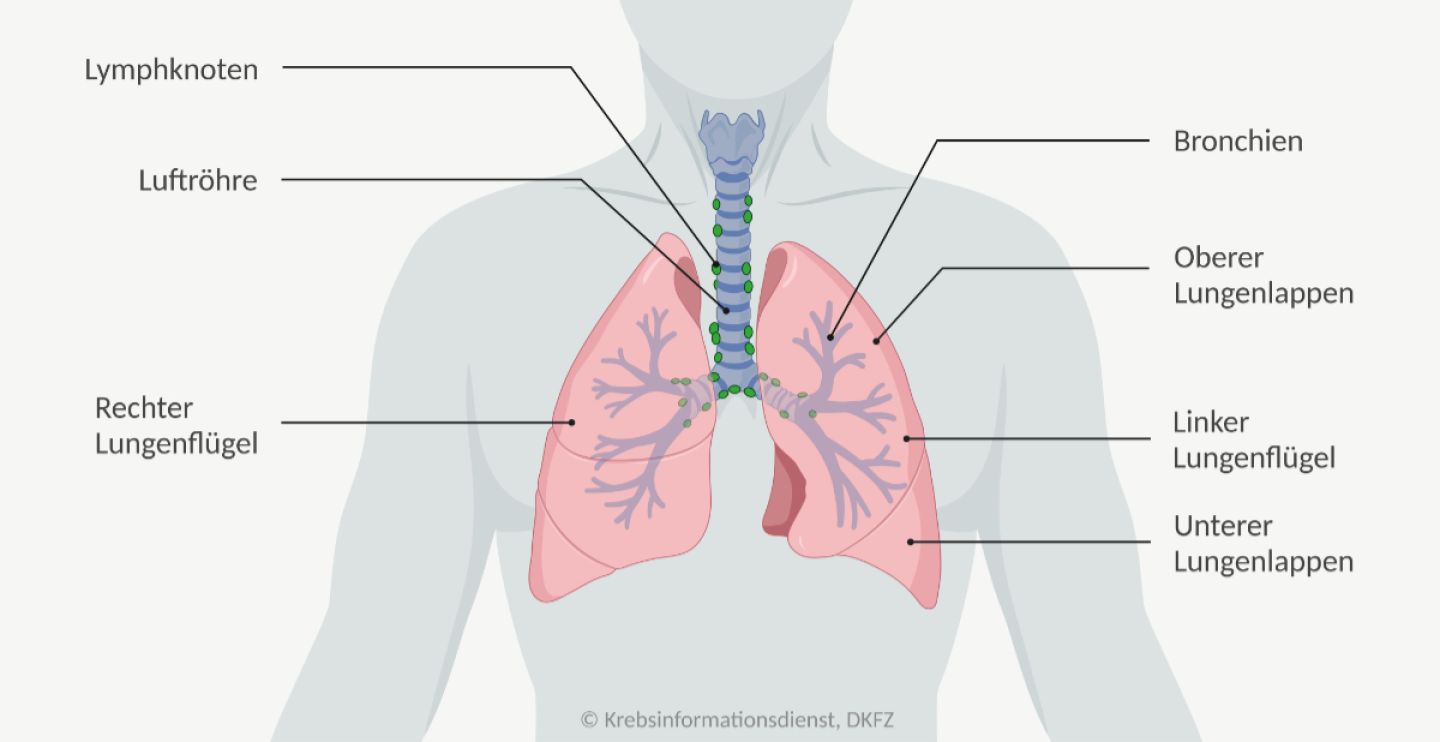
Lungenkrebs: Behandlungsmöglichkeiten und Nebenwirkungen
In diesem Text stellen wir die einzelnen Behandlungsmöglichkeiten bei Lungenkrebs vor. In welchem Erkrankungsstadium welche Therapien zum Einsatz kommen, erfahren Sie in den Texten Therapie von nicht-kleinzelligem Lungenkrebs und Therapie von kleinzelligem Lungenkrebs.
- Für Patientinnen oder Patienten mit Lungenkrebs kommen folgende Behandlungen infrage: Operation, Chemotherapie, Bestrahlung, zielgerichtete Therapie und Immuntherapie.
- Dabei wählen Ärzte zusammen mit Betroffenen die bestmögliche Therapie für die individuelle Erkrankungssituation. Diese richtet sich vor allem nach dem Tumor-Typ, danach wie fortgeschritten die Krankheit ist und nach den molekularbiologischen Eigenschaften des Tumors. Auch den Gesundheitszustand der Betroffenen berücksichtigen die Ärzte.
- Doch nicht nur die Erkrankung selbst, auch belastende Symptome von Patientinnen und Patienten behandeln Ärzte.
Hinweis: Informationen aus dem Internet können Ihnen einen Überblick bieten. Sie sind aber nicht dazu geeignet, die Beratung durch einen Arzt oder eine Ärztin zu ersetzen.
Therapie von Lungenkrebs: Spezialisten und Ansprechpartner
Patientinnen und Patienten mit Lungenkrebs sollten sich in einem Zentrum mit Erfahrung in Lungenheilkunde (Pneumologie), Thoraxchirurgie, Chemotherapie, Strahlentherapie, zielgerichteter und immuntherapeutischer Behandlung behandeln lassen. Dort arbeiten Ärztinnen und Ärzte verschiedener Fachrichtungen zusammen.
Krankenhäuser, die besonders viel Erfahrung bei der Behandlung von Patientinnen und Patienten mit Lungenkrebs haben, können sich dies durch eine Zertifizierung bestätigen lassen. Die Deutsche Krebsgesellschaft prüft dabei regelmäßig die Einhaltung bestimmter fachlicher Anforderungen.
- Die Adressen der zertifizierten Lungenkrebs-Zentren finden Sie auf der Internetseite OncoMAP. Dafür müssen Sie in dem Auswahlmenü "Tumore" die Kategorie "Lunge" auswählen.
Daneben gibt es auch die zertifizierten Thoraxzentren der Deutschen Gesellschaft für Thoraxchirurgie (DGT), die das unabhängige Institut Doc-Cert AG zertifiziert.
Ambulante Betreuung: Sowohl Kliniken mit Zulassung für die ambulante Diagnostik und Therapie von Krebserkrankungen als auch niedergelassene onkologisch qualifizierte Ärzte können ambulante onkologische Therapien bei Lungenkrebs durchführen. Dies sind vor allem Internistinnen und Internisten mit dem Schwerpunkt Hämatologie und Onkologie oder Fachärzte für Krankheiten der Lunge (Pneumologen).
Fragen an die Ärzte: Was müssen Sie wissen?

Die Behandlung planen Ärzte und Betroffene gemeinsam. Möchten Sie als Patientin oder Patient bei der Wahl der Therapie mitentscheiden, dann benötigen Sie ausführliche Informationen. Aber auch wenn Sie die Entscheidung den Ärzten überlassen möchten, helfen Informationen einzuschätzen, mit welchen Krankheits- und Therapiefolgen Sie rechnen müssen.
Die folgenden Fragen sollen es Ihnen erleichtern, sich auf das Gespräch mit Ihrer behandelnden Ärztin oder Ihrem behandelnden Arzt vorzubereiten:
- Wie groß ist die Chance, dass die Behandlung bei mir wirkt?
- Brauche ich neben der vorgeschlagenen Behandlung noch zusätzliche Therapien?
- Mit was für Nebenwirkungen und Einschränkungen muss ich bei der vorgeschlagenen Behandlung rechnen?
- Gibt es eine andere Behandlungsmöglichkeit, die weniger belastend und ähnlich wirksam ist?
- Was ist, wenn ich mich nicht behandeln lasse?
- Was für Behandlungsmöglichkeiten gibt es, wenn ich Symptome wie Schmerzen oder Atemnot bekomme?
- Was kann ich selbst tun, um den Behandlungserfolg zu unterstützen?
- Gibt es weitere Unterstützungsmöglichkeiten, die ich in Anspruch nehmen kann?
Zögern Sie auch nicht, Fragen zu Ihren persönlichen Befürchtungen und Ängsten zu stellen. Lassen Sie sich nach Möglichkeit von Angehörigen oder Freunden zum Arztgespräch begleiten: So verhindern Sie, Details in der Aufregung zu überhören. Und Sie können sich hinterher über das Gespräch austauschen.
Zum Weiterlesen
Informationsblatt "Behandlungswahl – was muss ich wissen?" (PDF)
Operation bei Lungenkrebs
Wann kann Lungenkrebs operiert werden?
Patientinnen und Patienten mit nicht-kleinzelligem Lungenkrebs werden vor allem in einem frühen Stadium (I und II) operiert. In diesen Stadien ist die Operation die wichtigste therapeutische Maßnahme. Oft wird sie ab Stadium II mit einer Chemotherapie kombiniert. Ziel ist es, den Tumor vollständig zu entfernen, das Rückfallrisiko zu senken und die Patientin oder den Patienten zu heilen.
Auch bei etwas größeren Tumoren kann eine Operation möglich sein. Ärzte kombinieren sie dann mit zusätzlichen Therapien, etwa Chemo- und / oder Strahlentherapie.
Damit Ärzte Sie operieren können, muss Ihr Allgemeinzustand und Ihre Lungenfunktion ausreichend gut sein. Das untersucht Ihre Ärztin oder Ihr Arzt vorab gründlich.
Eine OP kommt bei vielen Patientinnen und Patienten dann nicht mehr infrage, wenn der Krebs schon sehr weit fortgeschritten ist: also in benachbarte Organe eingewachsen ist, bei ausgedehntem Lymphknotenbefall oder bei Fernmetastasen (Absiedlungen des Tumors in andere Organe).
Patientinnen und Patienten mit kleinzelligem Lungenkrebs werden selten operiert, da dieser Krebs bereits früh anfängt zu streuen und Metastasen zu bilden. Ist der Tumor noch klein und hat noch keine Lymphknoten oder Organe befallen? Dann ist eine Operation eventuell möglich. Sie wird aber stets mit einer Chemotherapie kombiniert.
Zum Weiterlesen
Wie wird Lungenkrebs operiert?
Die Operation findet in Vollnarkose statt und kann je nach Umfang des Eingriffs mehrere Stunden dauern. Danach bleibt man noch mehrere Stunden bis Tage auf der Intensivstation. Anschließend verbringt man noch eine gewisse Zeit auf einer Normalstation, bevor man aus dem Krankenhaus entlassen wird. Genaueres dazu können nur die behandelnden Ärzte sagen.
Der Umfang der Operation richtet sich nach Größe und Sitz des Tumors. Doch Ärzte können bei vielen Betroffenen erst während des Eingriffs feststellen, wie ausgedehnt sie operieren müssen.
In frühen Erkrankungsstadien entfernen Ärzte in der Regel den befallenen Lungenlappen und die damit verbundenen Lymphknoten (Lobektomie).
Manchmal kommt eine Lobektomie nicht infrage. Dann weicht die Chirurgin oder Chirurg auf ein anderes Verfahren aus.
- Ist eine Lobektomie wegen Begleiterkrankungen oder eingeschränkter Lungenfunktion nicht möglich: Dann entfernen die Ärzte möglichst eine Untereinheit des Lungenlappens (Segmentresektion)
- Ist der Tumor sehr klein und liegt er im Randbereich der Lunge: Dann können Ärzte auch nur den vom Tumor betroffenen Abschnitt entfernen (Keilresektion). Hier besteht allerdings das Risiko, dass Tumorzellen in der Lunge verbleiben und zu einem Rückfall führen.
Die Chirurgin oder der Chirurg entfernt auch immer gesundes Gewebe um den Tumor herum. Das soll sicherstellen, dass auch die Tumoranteile entfernt werden, die für das bloße Auge unsichtbar sind.
Bei Betroffenen mit großen und / oder zentral sitzenden Tumoren kann es nötig sein, mehr Gewebe zu entnehmen, zum Beispiel einen gesamten Lungenflügel (Pneumonektomie oder auch Pneumektomie) oder auch einen Teil der Brustwand.
Ein solcher Eingriff geht mit einem erhöhten Risiko einher: Wird ein gesamter Lungenflügel entfernt, sterben statistisch gesehen mehr Menschen als bei der Entfernung eines Lungenlappens. Außerdem sind viele Betroffene nach einer Pneumektomie körperlich deutlich weniger leistungsfähig als vorher: Der verbleibende Lungenflügel braucht einige Monate, um sich an die zusätzliche Atemarbeit zu gewöhnen.
Falls irgend möglich, vermeiden es Ärzte deshalb, einen ganzen Lungenflügel herauszunehmen. Stattdessen versuchen sie so viel Lungengewebe wie möglich zu erhalten.
Vorbereitung auf eine Operation
Zur Vorbereitung untersuchen Ärzte den allgemeinen Gesundheitszustand der Betroffenen gründlich. So prüfen sie, ob eine schlechte Lungenfunktion oder andere Erkrankungen gegen eine Operation sprechen.
Was man selbst tun kann: Wer noch raucht, sollte spätestens jetzt aufhören – das senkt die Rate an Komplikationen durch die Operation oder andere Krebstherapien.
Das Behandlungsteam kann weitere Tipps und Hinweise geben, wie sich Patientinnen und Patienten auf die Operation vorbereiten können.
Mögliche Nebenwirkungen
Direkt nach der OP kann sich Luft oder Wundsekret im Brustraum ansammeln. Deshalb punktiert die Ärztin oder der Arzt den Brustraum von außen und leitet die Luft oder die Flüssigkeit ab. Das hilft der Lunge, sich wieder zu entfalten. Manche Betroffene brauchen in der ersten Zeit nach der Operation Hilfe beim Atmen durch ein Beatmungsgerät.
Die Lunge braucht Zeit, um sich zu erholen. Durch die Entfernung von Lungengewebe wird die Fläche kleiner, an der der Gasaustausch stattfindet. Zunächst kann man das Gefühl haben, zu wenig Luft zu bekommen. Das Atmen fällt schwerer.
Eine ansonsten gesunde, wenig vorgeschädigte Lunge hat eine Leistungsreserve. Daher kann sie den Eingriff innerhalb einiger Wochen oder Monate bis zu einem gewissen Grad ausgleichen. Der verbleibende Teil der Lunge dehnt sich dazu etwas aus. Die behandelnden Ärzte werden einschätzen können, ob und in welchem Maße mit Einschränkungen zu rechnen ist.
Bei Menschen, die rauchen oder eine chronische Lungenerkrankung haben, sieht das anders aus. Ihre Lunge ist vorgeschädigt und kann dadurch eingeschränkte Funktionsreserven haben. Bereits eine Narkose birgt ein erhöhtes Risiko. Zudem sind diese Patienten stärker gefährdet durch Komplikationen wie Infektionen und Blutungen. Es ist möglich, dass das Risiko für eine schwere Belastung oder Einschränkung so hoch ist, dass eine Operation nicht infrage kommt. Dann muss eine andere Therapie gewählt werden.
Bei der Regeneration hilft zum Beispiel eine Atemtherapie. Damit können Betroffene die Leistungsfähigkeit ihrer Lunge wieder trainieren. Viele Patientinnen und Patienten lernen die ersten Übungen dazu bereits im Krankenhaus von einem Therapeuten oder einer Therapeutin.
Chemotherapie bei Lungenkrebs
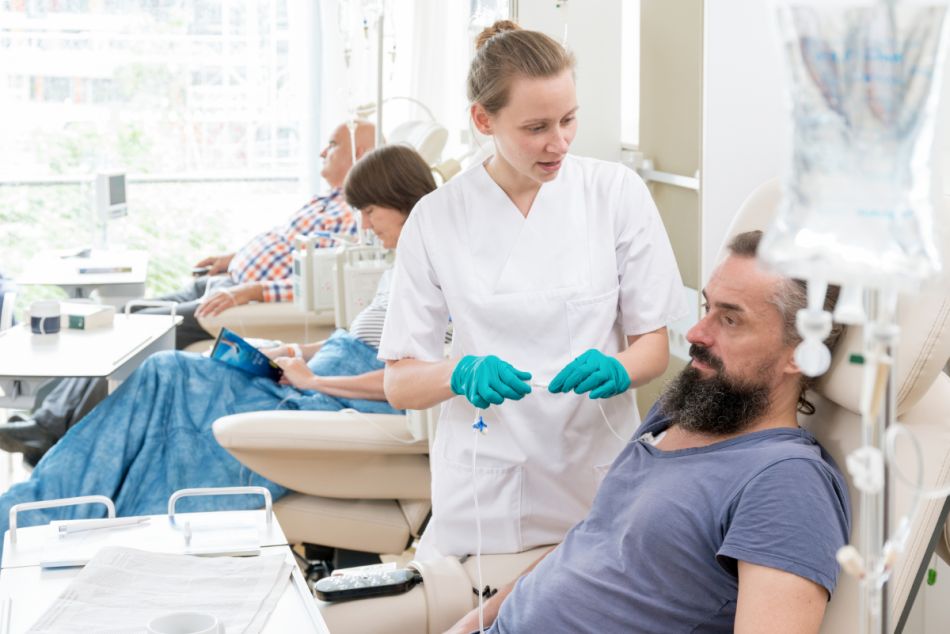
Bei Lungenkrebs kommt eine Chemo in verschiedenen Erkrankungssituationen infrage:
- als ergänzende Behandlung zur einer Operation, um verbliebene Tumorzellen zu zerstören (adjuvante Chemotherapie)
- bei fortgeschrittenen oder metastasierten Tumoren in Kombination mit einer Strahlentherapie (Radiochemotherapie), in Kombination mit einer Antikörper- oder Immuntherapie (Chemo-Immuntherapie) oder als alleinige Therapie, um tumorbedingte Beschwerden zu lindern und das Fortschreiten der Erkrankung zu verlangsamen.
Wie kann man sich auf eine Chemotherapie vorbereiten?
Patientinnen und Patienten mit Lungenkrebs sollten möglichst nicht rauchen. Tabakrauch beeinflusst die Verstoffwechselung von vielen Substanzen. Das kann dazu führen, dass eine Chemotherapie bei Raucherinnen und Rauchern nicht so gut anschlägt wie bei Nichtrauchern. In den meisten Studien haben Forschende außerdem festgestellt: Lungenkrebserkrankte, die vor Beginn der Behandlung aufhören zu rauchen, haben eine bessere Prognose.
Die behandelnden Ärzte können in einem persönlichen Gespräch dazu informieren und beraten.
Was passiert bei einer Chemotherapie?
Die meisten Betroffenen erhalten die Medikamente über eine Infusion in eine Vene. Dadurch verteilen sich die Wirkstoffe über den Blutkreislauf im ganzen Körper. So können sie auch auf Krebszellen wirken, die weit entfernt vom ursprünglichen Tumor sind.
Die Betroffenen bekommen einen Wirkstoff oder eine Wirkstoffkombination nach einem Therapieplan, der auf sie zugeschnitten ist. Der Therapieplan sieht auch Pausen zwischen den einzelnen Behandlungszyklen vor. So kann der Körper sich zwischendurch erholen.
Übliche Zytostatika bei Lungenkrebs sind beispielsweise Platinverbindungen wie Cisplatin und Carboplatin, Taxane wie Paclitaxel, Antimetabolite wie Gemcitabin oder der Topoisomerasehemmer Etoposid.
Stationär oder ambulant?
Die meisten Chemotherapeutika erhält man per Infusion. Ist absehbar, dass man häufiger eine Chemotherapie bekommt, kann man sich einen Port unter die Haut einsetzen lassen. Die Medikamente gelangen über den Port direkt in eine große Vene. Das verringert die Gefahr einer Reizung der Blutgefäße. Außerdem erleichtert der Port das Legen der Infusion, da nur die Haut über dem Port punktiert werden muss.
Bei guter körperlicher Verfassung können Betroffene die Infusion in der Ambulanz einer spezialisierten Klinik oder in einer spezialisierten Facharztpraxis durchführen lassen. Danach kann man wieder nach Hause gehen.
Mögliche Nebenwirkungen
Alle für die Chemotherapie eingesetzten Medikamente greifen auch gesunde Zellen an. Die Nebenwirkungen machen sich besonders dort bemerkbar, wo sich gesunde Zellen schnell teilen: im Mund, im Verdauungstrakt, im Intimbereich, bei der Blutbildung oder an Haaren und Nägeln.
Zum Weiterlesen
Mehr zu den Nebenwirkungen einer Chemo und wie man sie lindern kann finden Sie auf der Seite Chemotherapie-Medikamente: Wirkstoffe und Nebenwirkungen.
Strahlentherapie bei Lungenkrebs
Patientinnen und Patienten mit nicht-kleinzelligem Lungenkrebs und einem örtlich begrenzten Tumor erhalten eine Strahlentherapie, wenn eine Operation nicht infrage kommt.
Hat sich der Tumor schon weiter ausgebreitet? Dann ist auch eine Kombination aus Strahlen- und Chemotherapie, eine sogenannte Radiochemotherapie, möglich.
Patientinnen und Patienten mit kleinzelligem Lungenkrebs bekommen eine Bestrahlung des Tumors normalerweise zusammen mit einer Chemotherapie, als sogenannte Radiochemotherapie. Da das kleinzellige Lungenkarzinom häufiger Metastasen im Gehirn ausbildet, bestrahlen Ärzte in der Regel schon vorsorglich den Kopf von Betroffenen. In manchen Situationen wird auch der Mittelfellraum in der Brusthöhle (Mediastinum) bestrahlt.
Bestrahlungstechniken
Für die Strahlentherapie von Lungenkrebs gibt es verschiedene Behandlungsschemata. Ärzte passen sie an die Situation der oder des Betroffenen an.
Bei allen gilt: Die gesamte Strahlendosis erhält die Patientin oder der Patient nicht auf einmal, sondern sie wird aufgeteilt. Das bezeichnen Fachleute als "Fraktionierung". Wie viele Einzelbestrahlungen man braucht, hängt von der persönlichen Krankheitssituation ab.
Konventionelle Fraktionierung: Betroffene werden in festen Zyklen bestrahlt, zwischen denen Pausen liegen. Ein mögliches Beispiel für einen solchen Zyklus: Man bekommt 5 Tage hintereinander jeweils eine Bestrahlung täglich. Dann folgen 2 Tage Pause bis zum Beginn des nächsten Zyklus. Das wird so lange wiederholt, bis die notwenige Gesamt-Strahlendosis erreicht ist.
Hyperfraktionierte, akzelerierte Strahlentherapie: Hierbei bestrahlen Ärzte den Tumor häufiger und in kürzeren Abständen als bei der konventionellen Fraktionierung. Die Einzeldosis ist aber geringer. Durch die geringere Einzeldosis kann sich das gesunde Gewebe leichter erholen, das Krebsgewebe jedoch nicht. Zwischen den Einzelbestrahlungen liegt eine Pause von mindestens 6 Stunden.
Stereotaktische Bestrahlung: Der Tumor wird aus mehreren Richtungen mit jeweils kleinen Dosen bestrahlt. Die Gesamtdosis, die im Tumor ankommt, setzt sich aus den vielen Einzeldosen zusammen. Der Vorteil hierbei: Zwar wird insgesamt mehr gesundes Gewebe mit bestrahlt. Dieses bekommt aber jeweils nur eine kleine Strahlendosis ab.
Da nur in einen kleinen Bereich die ausreichend hohe Strahlendosis erreicht wird, wird diese Bestrahlungstechnik in der Regel nur bei Patientinnen und Patienten angewendet, deren Tumor kleiner als 7 Zentimeter im Durchmesser ist, und die keinen Lymphknotenbefall haben.
Wie kann man sich auf eine Bestrahlung vorbereiten?
Besprechen Sie mit Ihrem Behandlungsteam, was Sie bei einer Bestrahlung beachten müssen.
Erhalten Patientinnen und Patienten mit Lungenkrebs eine Strahlentherapie oder Strahlen-Chemotherapie, sollten sie möglichst nicht rauchen oder mit dem Rauchen aufhören. Das verbessert die Prognose. Außerdem haben Raucherinnen und Raucher häufiger Komplikationen als Nichtraucher und vertragen die Bestrahlung schlechter.
Man sollte außerdem auf hochprozentigen Alkohol und scharfe oder sehr saure Speisen zu verzichten. All dies kann bei einer Bestrahlung des Mediastinums die dort gelegene Speiseröhre zusätzlich reizen.
Was passiert bei einer Strahlentherapie?
Bei der Strahlentherapie wird eine sehr energiereiche Strahlung zielgenau auf den Tumor gerichtet. Diese Strahlung soll die Krebszellen so schädigen, dass sie langsamer wachsen oder absterben.
Die Bestrahlung von außen (perkutane Therapie) erhalten die meisten Betroffenen ambulant. Die Patientin oder der Patient liegt dabei auf einer Liege. Da das gesunde Gewebe soweit es geht geschont werden soll, darf man sich während der Bestrahlung nicht bewegen. Je nach Situation kommen dafür spezielle Lagerungssysteme oder Masken infrage.
Die eigentliche Bestrahlung dauert nur wenige Sekunden, doch mit der Vorbereitungszeit kann man mit 20 bis 90 Minuten je Behandlung rechnen.
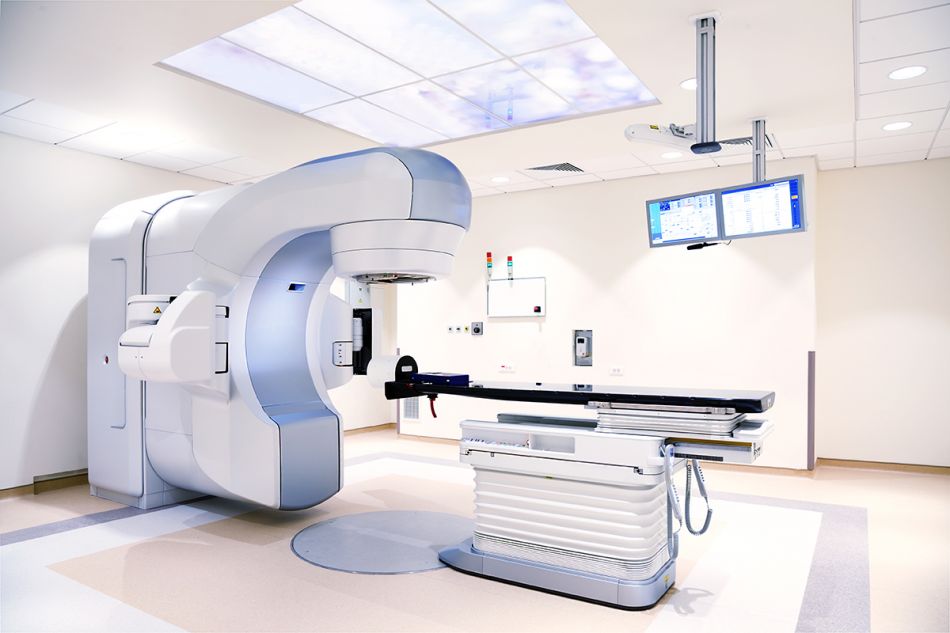
Von innen kann der Tumor bestrahlt werden, wenn er die Atemwege verengt und das Atmen erschwert. Eine solche Bestrahlung heißt Brachytherapie. Dafür verkleinern Ärzte den Tumor in der Regel zunächst mit einem Laser. Anschließend führen sie eine radioaktive Strahlenquelle in die Luftwege ein und bringen sie direkt neben den Tumor. Manchmal wird die Brachytherapie auch mit einer Strahlentherapie von außen kombiniert.
Als Patient oder Patientin muss man für diesen Eingriff fast immer ins Krankenhaus und bekommt eine Narkose. Meist reicht eine Behandlung.
Mögliche Nebenwirkungen
Je nach Sitz und Größe des Tumors können benachbarte Organe mitbestrahlt werden. Das kann zum Beispiel zu einer Reizung der Speiseröhre führen. Auch die Haut im Strahlungsfeld kann Reaktionen zeigen. Je nach Strahlendosis kann sie wie bei einem leichten Sonnenbrand reagieren oder wie bei einer Verbrennung.
Zum Weiterlesen
Welche Behandlungsfolgen noch auftreten können und was dagegen hilft, lesen Sie im Text Strahlentherapie: Anwendungsbeispiele und mögliche Nebenwirkungen.
Zielgerichtete Therapie und Immuntherapie bei Lungenkrebs
Informationsblatt "Lungenkrebs: Zielgerichtete Therapien" (PDF)
Eine zielgerichtete Therapie greift die Krebszellen direkt an. Sie zielt beispielsweise auf Mechanismen, die das Zellwachstum steuern. Eine zielgerichtete Therapie wirkt allerdings nur, wenn die Krebszellen eine passende genetische Veränderung tragen. Dann haben sie Angriffspunkte für das jeweilige zielgerichtete Medikament. Das ist nicht bei allen Betroffenen der Fall.
Die Palette zielgerichteter Wirkstoffe gegen Lungenkrebs ist inzwischen sehr groß – weit mehr als 20 verschiedene Wirkstoffe sind zugelassen.
Beispiele:
- Es gibt sogenannte EGFR-Hemmer, die Signalwege innerhalb der Zelle hemmen. Sie haben Namen wie Osimertinib, Afatinib, Gefitinib oder Erlotinib.
- Es gibt Antikörper wie Bevacizumab oder Ramucirumab. Sie stören die Neubildung von Blutgefäßen und damit die Versorgung des Tumors.
- Daneben gibt es noch viele weitere Wirkstoffklassen.
Eine Immuntherapie hilft dem Immunsystem, Krebszellen besser zu erkennen und zu bekämpfen. Auch bei den Immuntherapien gibt es Hinweise darauf, dass sie besser wirken, wenn spezielle Angriffspunkte vorhanden sind. Häufig eingesetzte Wirkstoffe sind beispielsweise die Immun-Checkpoint-Hemmer Pembrolizumab, Cemiplimab oder Atezolizumab.
Untersuchen Ärztinnen und Ärzte Lungenkrebs, prüfen sie im Labor, ob die Tumorzellen molekularbiologische Merkmale haben, die für die Therapie wichtig sind.
Wie laufen die Therapien ab? Zielgerichtete Therapien erhalten Betroffene in der Regel als Tabletten, die sie täglich einnehmen müssen. Antikörper zur Krebstherapie, darunter auch die Immun-Checkpoint-Hemmer, werden hingegen regelmäßig als Infusion im Abstand von 2 oder mehr Wochen verabreicht.
Wann kommen zielgerichtete Therapien und Immuntherapien infrage?
Beim nicht-kleinzelligen Lungenkrebs setzen Ärztinnen und Ärzte die zielgerichtete Therapie und Immuntherapie bislang vor allem in fortgeschrittenen Stadien ein. Entweder allein oder in Kombination mit einer Chemotherapie oder einem weiteren zielgerichteten Medikament. Manchen Betroffene erhalten eine Immuntherapie oder zielgerichtete Therapie nach der Operation und anschließender Chemo über einen längeren Zeitraum (Erhaltungstherapie). Dies soll das Rückfallrisiko senken.
Beim kleinzelligen Lungenkrebs haben sich zielgerichtete Therapien bislang nicht bewährt. Es stehen aber für die weit fortgeschrittene Erkrankung Immun-Checkpoint-Hemmer zur Verfügung. Betroffene erhalten sie in Kombination mit einer Chemotherapie.
Mögliche Nebenwirkungen
Die Angriffsstrukturen für zielgerichtete Medikamente und Immuntherapien kommen häufig auch in gesunden Körperzellen vor. Welche Nebenwirkungen auftreten, hängt von dem eingesetzten Wirkstoff oder der Wirkstoffkombination ab. Typisch sind zum Beispiel Nebenwirkungen an Haut, Schilddrüse oder Darm sowie schwere, therapiebedingte Müdigkeit (Fatigue).
Fragen Sie uns!
Sie wollen wissen, welche Nebenwirkungen für Ihre Lungenkrebs-Medikamente bekannt sind und wie man sie behandeln kann? Unsere Ärztinnen und Ärzte geben Ihnen gerne Hintergrundinformationen dazu:
- am Telefon kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- per Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
Ansprechpartner
Patienten-Netzwerk für Personalisierte Lungenkrebstherapie: Das Patientennetzwerk zielgenau informiert Lungenkrebserkrankte über die Möglichkeiten der molekularen Diagnostik und personalisierten Therapie bei Lungenkrebs. Der Verein bietet Betroffenen Hilfe und Unterstützung an.
Zum Weiterlesen
Zielgerichtete Krebstherapien: Targeted Therapies
Informationsblatt "Immuntherapie gegen Krebs: Die körpereigene Abwehr nutzen" (PDF)
Informationsblatt "Zielgerichtete Krebstherapien: Wie funktionieren sie?" (PDF)
Klinische Studien: Bei Lungenkrebs eine Option
Manche Patientinnen und Patienten mit kleinzelligem und nicht-kleinzelligem Lungenkrebs können an einer klinischen Studie teilnehmen.
In solchen Studien werden neue Wirkstoffe und Behandlungsmethoden erprobt. Dabei wollen Forschende feststellen, ob diese wirksamer sind als die herkömmlichen Therapien. Auch die auftretenden Nebenwirkungen beobachten und dokumentieren sie genau.
Es gibt aber auch Studien, die bisherige Behandlungen verbessern sollen: In diesen Therapieoptimierungsstudien werden bereits bekannte und übliche Methoden neu kombiniert oder leicht abgewandelt.
Studienteilnehmerinnen und Studienteilnehmer werden engmaschig betreut und die behandelnden Ärzte können schnell eingreifen, sollten Nebenwirkungen auftreten.
Zum Weiterlesen
Klinische Studien bei Krebs: Häufige Fragen, wichtige Antworten
Informationsblatt: "Was sind klinische Studien? Soll ich daran teilnehmen?" (PDF)
Belastende Symptome bei Lungenkrebs: Die Lebensqualität verbessern
Belastende Symptome wie Schmerzen, Fatigue oder Übelkeit, können bei vielen Krebserkrankungen und -therapien auftreten. Sie sind in einem eigenen Text beschrieben: Krebs: Belastende Symptome, Nebenwirkungen, Krankheitsfolgen.
Viele Patientinnen und Patienten mit Lungenkrebs haben im Laufe ihrer Krankheit mit belastenden Symptomen zu kämpfen. Solche Symptome können praktisch in allen Krankheitsstadien auftreten – wenn der Krebs noch heilbar ist und auch, wenn der Tumor nicht mehr heilbar ist. Dazu gehören unter anderem Atemnot, Husten, Bluthusten, Gewichtsverlust oder Schmerzen.
Die Ursache dafür kann der Tumor selbst sein, zum Beispiel, weil er die Atemwege verengt oder zu einer Flüssigkeitsansammlung in der Brusthöhle (Pleuraerguss) führt. Im fortgeschrittenen Stadium können Lungenkrebs-Metastasen vielfältige Beschwerden auslösen – je nachdem, welches Organ betroffen ist. Auch die Behandlung kann belastende Symptome auslösen. Die Bestrahlung eines Lungentumors kann zum Beispiel zu Herzproblemen, Fatigue, Entzündung der Lunge oder einer Reizung der Speiseröhre führen.
Um Symptome zu lindern, gibt es verschiedene Möglichkeiten. Je nach Situation der oder des Betroffenen können die behandelnden Ärzte Medikamente geben, die das Tumorwachstum aufhalten, eine palliative Bestrahlung oder eine Operation durchführen. Sie können Medikamente beispielsweise gegen Schmerzen verschreiben, aber auch Hilfsmittel für Zuhause verordnen, wie Sauerstoffgeräte, um die Atmung zu erleichtern.
Husten bei Lungenkrebs

Das häufigste Symptom, unter dem Lungenkrebspatientinnen und -patienten leiden, ist Husten. Er kostet ohnehin geschwächte Patientinnen und Patienten viel Kraft. Bisher gibt es kaum wissenschaftliche Studien, die beantworten, wie speziell Husten bei Lungenkrebs am besten behandelt werden kann. Um die Beschwerden zu lindern, stehen aber verschiedene Medikamente gegen Husten zur Verfügung.
Wichtig: Nehmen Sie Hustenmittel nicht auf eigene Faust ein, sondern sprechen Sie mit Ihren Ärzten. Das Medikament sollte zur Krebstherapie und Ihrem Gesundheitszustand passen.
Bei trockenem Reizhusten können Ärzte hustenstillende Medikamente verschreiben, sogenannte Antitussiva wie Dihydrocodein oder Levodropropizin.
Versuchen Sie bei Husten ausreichen viel zu trinken, vorzugsweise Wasser.
Bei produktivem Husten, also Husten mit Schleimentwicklung und Auswurf, können schleimlösende Mittel helfen. Auch ein Feuchtinhalationsgerät mit entsprechenden Medikamenten kann Linderung verschaffen.
Bluthusten (Hämoptysen, Hämoptoe) bei Lungenkrebs
Bei blutigem Speichel oder Spuren von Blut im Auswurf sprechen Ärzte von Bluthusten oder Hämoptyse. Er tritt bei etwa 20 von 100 Lungenkrebserkrankten auf.
Meist sind es empfindliche Blutgefäße des Tumors, aus denen das Blut stammt. Diese können zum Beispiel beim Husten reißen oder versehentlich durch eine ärztliche Behandlung verletzt werden. Ein leichter Bluthusten muss in der Regel nicht behandelt werden.
Ein starker Bluthusten (Hämoptoe) kann lebensbedrohlich werden. Blut und geronnene Blutklumpen können die Atemwege blockieren. Das ist ein Notfall und die oder der Betroffene muss im Krankenhaus behandelt werden.
Je nach Situation des Patienten oder der Patientin kommen verschiedene Behandlungen infrage. Die Ärzte werden vor allem versuchen, die Sauerstoffversorgung zu sichern. Dazu gehört auch eine Sauerstoffgabe oder eine Beatmung über einen Beatmungsschlauch (Tubus).
Wenn man gerinnungshemmende Medikamente einnimmt, sollte man das dem Arzt mitteilen. Dann kann er die Blutung auch medikamentös behandeln.
Während einer Bronchoskopie können Ärzte das Blut und die Gerinnsel aus den Atemwegen absaugen. Außerdem werden sie versuchen die Blutung zu stoppen, indem sie die Blutgefäße vorübergehend komprimieren oder verschließen. Besteht die Blutung weiter, kommt eine sogenannte Bronchialarterienembolisation infrage: Mit diesem Eingriff können Ärzte die für die Blutung verantwortlichen Lungengefäße verschließen.
Die Tumorblutung ist eine extrem belastende und auch lebensbedrohliche Situation. Sie kann vor allem bei einer fortgeschrittenen Lungenkrebserkrankung auftreten. Patientinnen und Patienten sollten nach Möglichkeit bereits im Vorfeld mit ihren Angehörigen und den behandelnden Ärzten besprechen, was in einer solchen Notlage auf sie zukommen kann: Welche Vorbereitungen sind möglich? Was ist im Notfall zu tun?
- Mehr zu Betreuung von Betroffenen mit fortgeschrittener Krebserkrankung haben wir im Informationsblatt Informationsblatt "Fortgeschrittene Krebserkrankung: Behandlung, Pflege und Betreuung" (PDF) zusammengestellt.
Atemnot (Dyspnoe) bei Lungenkrebs
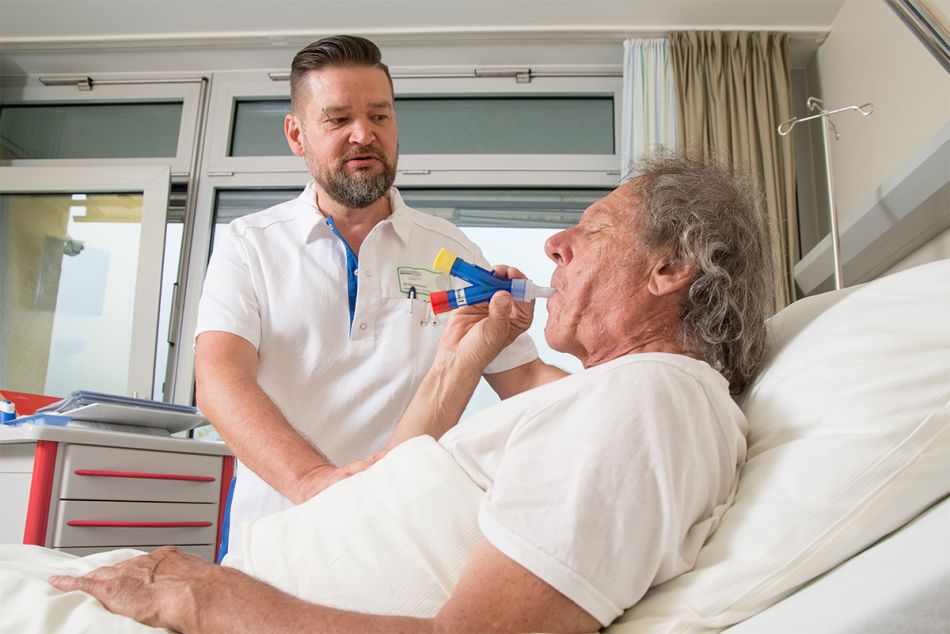
Das Gefühl, nicht genügend Luft zu bekommen, gehört zu den belastendsten Symptomen einer Lungenkrebserkrankung. Etwa 8 von 10 Betroffenen mit weit fortgeschrittener Krankheit leiden unter Luftnot oder Dyspnoe. Dabei hängt die empfundene Atemnot nicht unbedingt mit der tatsächlichen Sauerstoffversorgung zusammen. Daher ist es wichtig die Ursachen der Atemnot genau zu erfassen. Neben körperlichen Beschwerden kann sie Angst oder Panik auslösen. Die Angst wiederum kann die Atemnot verschlimmern.
Die Behandlung der Atemnot richtet sich nach
- den Ursachen,
- nach dem subjektiven Empfinden der oder des Betroffenen,
- der Erkrankungssituation und
- seinem Gesundheitszustand.
Wenn man die Ursache beheben kann, verbessert sich dadurch in der Regel auch die Atmung. Ist der Tumor zum Beispiel in die Bronchien eingewachsen, kann die Ärztin oder der Arzt die Atemwege mit verschiedenen Methoden wieder öffnen. Dazu zählen beispielsweise eine Lasertherapie, eine Kryotherapie, ein sogenannter Argon-Beamer, das Einsetzen von Stents oder eine Bestrahlung.
Wird die Atmung durch eine Flüssigkeitsansammlung zwischen Lunge und Rippen (Pleuraerguss) erschwert, kann eine Punktion helfen.
Andere Ursachen wie eine Lungenentzündung können mit Medikamenten behandelt werden.
Verschiedene Medikamente erleichtern das Atmen und lindern die Angst:
- Opiate beeinflussen das Atemzentrum im Gehirn so, dass die Luftnot meist geringer wird. Außerdem lindern Opiate auch die Angst, die mit Luftnot einhergehen kann.
- Benzodiazepine setzen Ärzte vor allem ein, um die Angst und die Panik zu lindern, die eine Atemnot auslösen kann.
- Eine Feuchtinhalation mit bronchienerweiternden Medikamenten öffnet die Atemwege. Außerdem kann sie helfen, Sekret abzuhusten.
Nicht-medikamentöse Behandlungen können Patientinnen und Patienten bei der Atmung unterstützen und die Lebensqualität verbessern.
- Ärzte verordnen dann eine Sauerstoff-Therapie, wenn Betroffene durchs Atmen nicht genügend Sauerstoff aufnehmen können. Es gibt Geräte für Zuhause und unterwegs, so dass man auch weiterhin mobil ist.
- Eine Atemtherapie kann die Atemnot mildern. Die Lunge wird durch regelmäßiges Training besser belüftet und es kommt mehr Sauerstoff in den Körper. Außerdem stärkt das Training die an der Atmung beteiligten Muskeln.
- Bewegung und Entspannung können helfen, mit der Situation umzugehen. Während Entspannungsübungen den Atem beruhigen und Ängste lindern können, hilft Bewegung bei Atemnot. Man hat festgestellt, dass Betroffene, die längere Strecken gehen, besser atmen können. Vermutlich unterstützt längeres Gehen die Atemhilfsmuskulatur durch den Schultergürtel.
Heiserkeit bei Lungenkrebs
Drückt der Tumor auf den Stimmbandnerv, macht das die Stimmbänder unbeweglicher. Das führt bei Betroffenen zu Heiserkeit. Auch Schlucken kann dann Mühe bereiten.
Die behandelnden Ärzte untersuchen zunächst die Ursache für die Heiserkeit. Denn manchmal kann auch die Chemo oder Strahlentherapie dafür verantwortlich sein. Dann verschwindet die Heiserkeit nach Ende der Behandlung von alleine wieder.
Ist der Tumor verantwortlich, versuchen die Ärzte, den Tumor zu verkleinern. Dadurch verringert sich der Druck auf den Nerv. Dafür können sie auf verschiedene Behandlungen zurückgreifen wie Steroide, Strahlen- oder Chemotherapie.
Manchmal kann auch eine Fachärztin oder ein Facharzt für Hals-Nasen-Ohrenheilkunde durch andere Eingriffe helfen, die Heiserkeit zu lindern.
Was Sie selbst tun können:
- Geben Sie Ihrer Stimme immer wieder Pausen und versuchen Sie leise zu sprechen.
- Halten Sie ihren Hals-Rachen-Bereich feucht, indem sie möglichst viel trinken – am besten Wasser. Auch warmen Wasserdampf einzuatmen kann helfen.
- Legen Sie Termine, bei denen Sie viel sprechen müssen auf Tageszeiten, in denen Ihre Stimme noch nicht ermüdet ist.
Wenn Lungenkrebs nicht heilbar ist
Auch wenn Lungenkrebs nicht mehr heilbar ist, können Ärztinnen und Ärzte Betroffene behandeln: Sie können die Krebserkrankung stabilisieren oder zurückdrängen und belastende Beschwerden lindern. Eine solche Behandlung bezeichnen Fachleute als "Palliativtherapie".
Für die Betroffenen bedeutet Palliativtherapie also nicht automatisch, dass sie in der letzten Erkrankungsphase sind. Ein Teil der Patienten und Patientinnen kann mit den heutigen Therapien sogar über einen längeren Zeitraum ein relativ normales Leben führen.
Informationsblatt "Fortgeschrittene Krebserkrankung: Behandlung, Pflege und Betreuung" (PDF)
Fachleute sehen eine palliativmedizinische Versorgung bei Lungenkrebs als notwendig an, wenn
- eine Patientin oder ein Patient bei Diagnosestellung ausgedehnt Metastasen hat oder
- es zu einem Rückfall kommt, der nicht operabel ist.
An der Palliativversorgung von Lungenkrebspatienten und -patientinnen sind speziell ausgebildete palliativmedizinische Fachkräfte beteiligt. In zertifizierten Lungenkrebszentren nehmen sie an der regelmäßigen interdisziplinären Tumorkonferenz teil, in der die behandelnden Ärzte über die bestmögliche Behandlung beraten.
Neben der Palliativtherapie erhalten Patientinnen und Patienten mit nicht-heilbarem Lungenkrebs auch eine Palliativberatung. Das schließt ein, dass die behandelnden Ärzte und Palliativfachkräfte
- körperliche, seelische, psychosoziale und spirituelle Belastungen frühzeitig einschätzen und bei Bedarf behandeln.
- beraten und Hilfestellungen koordinieren.
- frühzeitig das Gespräch zu den Themen Patientenverfügungen und Vorsorgevollmachten suchen.
- Belastungen von Angehörigen und Freunden wahrnehmen und Unterstützung leisten.
- zu hospizlichen und pflegerischen Angeboten beraten und Angebote vermitteln.
Lexikon
interdisziplinäre Tumorkonferenzen (Tumorboards) setzen sich aus Spezialistinnen und Spezialisten verschiedener medizinischer Fachrichtungen zusammen. Sie beraten regelmäßig über das weitere Vorgehen bei der oder dem Krebserkrankten, um die bestmögliche Behandlungsstrategie zu finden. Dabei berücksichtigen sie alle Untersuchungsergebnisse, bisherige Therapien und den Erkrankungsverlauf, aber auch Alter und Allgemeinzustand der oder des Betroffenen sowie persönliche Wünsche.
Komplementäre oder alternative Therapien bei Lungenkrebs
Krebserkrankte machen sich nicht selten auf die Suche nach sanften Methoden, den Krebs zu bekämpfen oder die Heilung zu unterstützen. Dabei stoßen sie auf "alternative" oder "komplementäre" Behandlungen. Die Vielfalt der angebotenen Verfahren ist groß: von pflanzlichen Präparaten wie Mistelextrakten und solchen aus Tierorganen wie Thymusextrakten bis hin zu Mind-Body-Medizin (achtsamkeitsbasierte Verfahren).
Doch es gibt keine nachgewiesenermaßen wirksame "alternative" Behandlung zu den gängigen Krebstherapien. Man kann eine Krebstherapie nicht durch eine sogenannte "sanftere" Methode ersetzen.
Es gibt aber Hinweise darauf, dass ergänzende (komplementäre) Entspannungs- und Achtsamkeitsverfahren wie Yoga oder Tai-Chi therapiebedingte Beschwerden mindern und den Umgang mit der Erkrankung erleichtern können. Akupunktur und Akupressur können gegebenenfalls therapiebedingte Übelkeit und Erbrechen lindern und die Schmerztherapie hilfreich ergänzen.
Eine zusätzliche Behandlung, insbesondere mit pflanzlichen Mitteln, kann unter Umständen die Wirksamkeit der Krebstherapie beeinflussen. Sprechen Sie mit Ihrem Behandlungsteam, bevor Sie damit beginnen.
Zu vielen anderen Mitteln oder Methoden gibt es hingegen keine oder nur unzureichende Studien. Es fehlt also der Nachweis, dass sie Symptome verbessern oder das Krebswachstums hemmen.
Bei manchen Mitteln wurde sogar das Gegenteil nachgewiesen. So können manche Vitamine wie B6, B12 oder ß-Carotin das Krebswachstum fördern oder die Wirksamkeit einer Chemotherapie oder Strahlentherapie mindern.
Zum Weiterlesen
Weitere Informationen finden Sie unter Alternative Methoden in der Krebstherapie.
Ebenfalls zum Thema gehört der Text Nahrungsergänzungsmittel: Große Versprechen, k(l)eine Wirkung.
Eine kurze Zusammenfassung bietet unser Informationsblatt Alternative und komplementäre Krebsmedizin (PDF).
Quellen und Links für Interessierte und Fachkreise
Sie haben Fragen zu Lungenkrebs? Wir sind für Sie da.
Sie erreichen die Ärztinnen und Ärzte des Krebsinformationsdienstes
- am Telefon, kostenlos unter 0800 – 420 30 40, täglich von 8 bis 20 Uhr
- oder per E-Mail an krebsinformationsdienst@dkfz.de (datensicheres Kontaktformular)
krebsinformationsdienst.med: Service für Fachkreise aktuell – evidenzbasiert – unabhängig
Sie betreuen beruflich Patienten und Patientinnen mit Lungenkrebs und haben Fragen? krebsinformationsdienst.med unterstützt Sie bei Ihren Recherchen und vermittelt Informationsmaterial. Der Service steht Ihnen von Montag bis Freitag zur Verfügung:
- telefonisch von 8 bis 20 Uhr unter 0800 – 430 40 50
- per E-Mail an kid.med@dkfz.de (datensicheres Kontaktformular)
Quellen zum Weiterlesen (Auswahl)
Der Krebsinformationsdienst hat zur Erstellung des Textes im Wesentlichen auf die S3-Behandlungsleitlinie deutscher Fachgesellschaften zurückgegriffen. Diese und weitere Quellen sowie nützliche Links sind in der Übersicht zum Thema Lungenkrebs aufgeführt.
Übersichtsartikel
Caini S, Del Riccio M, Vettori V, Scotti V, Martinoli C, Raimondi S, Cammarata G, Palli D, Banini M, Masala G, Gandini S. Quitting Smoking At or Around Diagnosis Improves the Overall Survival of Lung Cancer Patients: A Systematic Review and Meta-Analysis. J Thorac Oncol. 2022 May;17(5):623-636. doi: 10.1016/j.jtho.2021.12.005.
Gaebe K, Li AY, Park A, Parmar A, Lok BH, Sahgal A, Chan KKW, Erickson AW, Das S. Stereotactic radiosurgery versus whole brain radiotherapy in patients with intracranial metastatic disease and small-cell lung cancer: a systematic review and meta-analysis. Lancet Oncol. 2022 Jul;23(7):931-939. doi: 10.1016/S1470-2045(22)00271-6.
Granger C, Cavalheri V. Preoperative exercise training for people with non-small cell lung cancer. Cochrane Database Syst Rev. 2022 Sep 28;9(9):CD012020. doi: 10.1002/14651858.CD012020.pub3.
Kordiak J, Bielec F, Jabłoński S, Pastuszak-Lewandoska D. Role of Beta-Carotene in Lung Cancer Primary Chemoprevention: A Systematic Review with Meta-Analysis and Meta-Regression. Nutrients. 2022 Mar 24;14(7):1361. doi: 10.3390/nu14071361.
Xi Z, Wei X, Ye Z, Wang K, Zhou J. Acupuncture for adult lung cancer of patient-reported outcomes: A systematic review and meta-analysis. Front Oncol. 2022 Sep 2;12:921151. doi: 10.3389/fonc.2022.921151.
Weitere Themen
Erstellt: 09.03.2023
Herausgeber: Deutsches Krebsforschungszentrum (DKFZ) │ Autoren/Autorinnen: Internet-Redaktion des Krebsinformationsdienstes. Lesen Sie mehr über die Verantwortlichkeiten in der Redaktion.
Aktualität: Wir prüfen alle Inhalte regelmäßig und passen sie an, wenn sich ein Aktualisierungsbedarf durch Veröffentlichung relevanter Quellen ergibt. Lesen Sie mehr über unsere Arbeitsweise.